मधुमेही नेफ्रोपैथी
| Diabetic nephropathy वर्गीकरण एवं बाह्य साधन | |
 | |
|---|---|
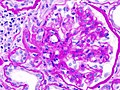
| Photomicrography of nodular glomerulosclerosis in Kimmelstein-Wilson syndrome. Source: CDC | |
| आईसीडी-१० | E10.2, E11.2, E12.2, E13.2, E14.2 |
| आईसीडी-९ | 250.4 |
| एम.ईएसएच | D003928 |
मधुमेही नेफ्रोपैथी (नेफ्रोपेटिया डायबीटिका) को किमेलस्टील-विल्सन सिंड्रोम या नौड्युलर डायबीटिक ग्लोमेरुलोस्केलेरोसिस[1] तथा इंटरकैपिलरी ग्लोमेरुलोनेफ्राईटिस के नाम से भी जाना जाता है। गुर्दे की यह प्रगतिशील बीमारी गुर्दे की ग्लोमेरुली की कोशिकाओं में वाहिकारुग्णता (एंजियोपैथी) की वजह से होती है। यह नेफ्रोटिक सिंड्रोम तथा फैली हुई ग्लोमेरुलोस्केलेरोसिस द्वारा पहचानी जाती है। यह दीर्घकालिक मधुमेह के कारण उत्पन्न हो सकती है और पश्चिमी देशों में इसे गुर्दे के मरीजों को बड़ी संख्या में डायलिसिस तक लाने वाली बीमारी के रूप में जाना जाता है।
इतिहास
ब्रिटिश चिकित्सक क्लिफर्ड विल्सन (1906-1997) और जर्मनी में जन्मे अमेरिकी चिकित्सक पाल किमेल्सटाइल ने इस बीमारी की सबसे पहले खोज की थी और अपने शोध के परिणामों को पहली बार 1936 में प्रकाशित करवाया था।[2]
महामारी रोग विज्ञान
प्रकार 1 मधुमेह में, पुराने मधुमेह रोगियों (आमतौर पर शुरुआत के 15 साल के अंदर) में इसके लक्षण पांच साल में दिखने लगते हैं। मधुमेह का पता लगने के 15 से 25 साल बाद गुर्दों पर इस बीमारी का असर दिखने लगता है और तीस साल से कम आयु के 25 से 35 प्रतिशत रोगियों को प्रभावित करता है। यह रोग 50 से 70 वर्ष तक की उम्र के युवा मधुमेह रोगियों की मृत्यु का सबसे बड़ा कारण है। यह रोग प्रगतिशील होता है और प्रारंभिक घाव दिखने के दो या तीन साल बाद रोगियों की मृत्यु हो सकती है और पुरुषों में यह अधिक पाया जाता है। संयुक्त राज्य अमेरिका में मधुमेही नेफ्रोपैथी गुर्दे की विफलता और गुर्दे के घातक रोग का सबसे आम कारण माना जाता है। प्रकार 1 और 2, दोनों प्रकार के मधुमेह से ग्रस्त लोगों पर खतरा बना रहता है। अगर रक्त में शर्करा का स्तर नियंत्रित नहीं रहे तो यह बीमारी होने का खतरा बढ़ जाता है। इसके अलावा एक बार नेफ्रोपैथी विकसित हो जाये तो अनियंत्रित रक्तचाप वाले रोगियों में इस बीमारी की वृद्धि दर सबसे अधिक होती है। जिनके रक्त में कोलेस्ट्रॉल अधिक होता है, उन्हें दूसरे लोगों की तुलना में यह बीमारी होने की अधिक सम्भावना होती है।
ईटियोपैथोलोजी
मधुमेही नेफ्रोपैथी में दिखाई देने वाला सबसे शुरुआती परिवर्तन ग्लोमेरूलस का मोटा होना होता है। इस स्तर पर, मूत्र (एल्बूमिन्यूरिया) के जरिए गुर्दे से अधिक मात्रा में सीरम एल्ब्युमिन (प्लाज्मा प्रोटीन) का निकलना शुरु हो जाता है और इसका पता एल्बूमिन के परीक्षण से लगाया जा सकता है। चिकित्सकीय भाषा में इस स्थिति को माइक्रोएल्ब्यूमिन्यूरिया कहा जाता है। जैसे-जैसे मधुमेही नेफ्रोपैथी बढ़ती जाती है, ग्लोमेरुली की अधिकाधिक संख्या को नौड्युलर ग्लोमेरुलोस्केलेरोसिस द्वारा नष्ट कर दिया जाता है। इसी के साथ मूत्र में भी अल्बुमिन की मा़त्रा बढ़ जाती है और सामान्य मूत्र परीक्षण तकनीक द्वारा इसका पता लगाया जा सकता है। इस चरण पर, गुर्दे की बायोप्सी स्पष्ट रूप से मधुमेही नेफ्रोपैथी को दर्शाती है।
संकेत व लक्षण
ग्लोमेरुलोस्केलेरोसिस की वजह से होने वाली गुर्दे की विफलता, अपशिष्ट छानने की क्षमता के अभाव तथा गुर्दे के अन्य विकारों को जन्म देती है। रक्तचाप (हायपरटेंशन) में वृद्धि होती है और शरीर में तरल की बढ़ी हुई मात्रा तथा प्लाज्मा ओंकोटिक दबाव की कमी एडीमा का कारण बनती है। गुर्दे की धमनी की आर्टेरियोस्केलेरोसिस, तथा प्रोटीन्यूरिया जैसी अन्य जटिलताएं भी उत्पन्न हो सकती हैं।
प्रारंभ में मधुमेही नेफ्रोपैथी के कोई लक्षण नहीं होते हैं। वे बाद के चरणों में विकसित होते हैं और मूत्र में प्रोटीन की उच्च मात्रा के उत्सर्जन या गुर्दे की विफलता का परिणाम हो सकते हैं:
- एडीमा: आमतौर पर सुबह के समय आंखों के पास की सूजन; बाद में पूरे शरीर में सूजन हो सकती है, जैसे कि पैरों की सूजन.
- मूत्र की फेनयुक्त उपस्थिति या अत्यधिक झाग (प्रोटीन्यूरिया के कारण)
- शरीर में तरल बढ़ने से वजन में वृद्धि.
- आहार (भूख की कमी)
- जी मचलना और उल्टी
- अस्वस्थता (सामान्य रूप से बीमार महसूस करना)
- थकान
- सिरदर्द
- लगातार हिचकी
- कई जगह खुजली
माइक्रोएल्ब्यूमिन्यूरिया के लिए किये गए परीक्षण के पोजिटिव आने पर उसे प्रथम प्रयोगशाला विषमता माना जा सकता है। अक्सर जब मधुमेह से ग्रस्त व्यक्ति के सामान्य मूत्र परीक्षण में प्रोटीन की अत्यधिक मात्रा दिखती है तो इस निदान की शंका व्यक्त की जाती है। अगर व्यक्ति के रक्त में शर्करा नियंत्रित नहीं है तो मूत्र परीक्षण में ग्लूकोज भी दिख सकता है। गुर्दे की क्षति बढ़ने के साथ सीरम क्रिएटिनिन तथा बन (BUN) में भी वृद्धि हो सकती है।
वैसे गुर्दे की बायोप्सी करके इस रोग का पता लगाया जा सकता है लेकिन मामला यदि एकदम सीधा हो तो यह करना हमेशा जरूरी नहीं है; ऐसे मामलों में समय के साथ प्रोटीन्यूरिया की वास्तविक वृद्धि और आंख के रेटिना के परीक्षण पर मधुमेही रेटिनोपैथी की मौजूदगी शामिल हो सकती है।
उपचार
उपचार के लक्ष्यों के रूप में चिकित्सक को सबसे पहले गुर्दे की क्षति को कम करने के साथ ही उससे उत्पन्न जटिलताओं को काबू में करना होता है। प्रोटीन्यूरिया की पुष्टि हो जाने के बाद इसका मुख्य उपचार एसीई (ACE) नामक दवा है जो प्रोटीन्यूरिया के स्तर को कम करने के साथ ही गुर्दे पर मधुमेही नेफ्रोपैथी के असर को धीमा कर देती है। एसीईएल दवा के कई प्रभाव जो गुर्दे की सुरक्षा को प्रभावित करते हैं, उन्हें किनिन की वृद्धि से संबंधित पाया गया है; किनिन को एसीईएल दवा की चिकित्सा के कई दुष्परिणामों के लिए भी जिम्मेदार पाया गया है, जैसे कि सूखी खांसी. गुर्दे का सुरक्षा संबंधी प्रभाव सामान्य तथा उच्च रक्तचाप से ग्रस्त रोगियों में एंटी-हाइपरटेंसिव प्रभाव से संबंधित होता है, गुर्दे के वैसोडाइलेशन के कारण गुर्दे में रक्त का संचार बढ़ जाता है और अपवाही धमनिकाएं फ़ैल जाती हैं।[3] कई अध्ययनों से पता चला है कि एंजियोटेनसिन रिसेप्टर ब्लॉकर्स (ARB) जैसी संबंधित दवाएं भी समान लाभ पहुंचती हैं। हालांकि ऑनटारगेट अध्ययन के अनुसार मिश्रित चिकित्सा गुर्दे के प्रमुख परिणामों को और अधिक खराब कर देती है,[4] जैसे कि सीरम क्रिएटिनिन की वृद्धि तथा अनुमानित ग्लोमेरुलर फिल्ट्रेशन रेट (GFR) में अधिक गिरावट.
रक्त शर्करा स्तर पर नजदीकी रूप से निगरानी तथा नियंत्रण रखना चाहिए. ऐसा करके इस विकार के विकास को धीमा किया जा सकता है, विशेष रूप से एकदम शुरुआती ("माइक्रोएल्ब्यूमिन्यूरिया") चरणों में. मधुमेह की दवाओं में मौखिक हाइपोग्लाईसीमिक एजेंट तथा इंसुलिन के इंजेक्शन शामिल होते हैं। गुर्दे की विफलता के बढ़ने के साथ, शरीर में इंसुलिन कम मात्रा में बनता है इसलिए शर्करा के स्तर को नियंत्रित रखने के लिए इंसुलिन की छोटी-छोटी खुराकों की आवश्यकता होती है।
भोजन में बदलाव भी रक्त शर्करा को नियंत्रित रखने में मदद करता है।[4] प्रोटीन सेवन की मात्रा में कमी हीमोडायनामिक व गैरहीमोडयनामिक क्षति को उत्पन्न कर सकती है।
उच्च रक्तचाप पर उच्चरक्तचाप रोधी दवाओं का प्रभावी रूप से इस्तेमाल किए जाने से गुर्दे पर खतरा कम हो जाता है और आंख तथा रक्त वाहिकाओं को भी क्षति से बचाया जा सकता है। इसके अतिरिक्त नियमित शारीरिक गतिविधियों के जरिए लिपिड स्तर पर काबू के साथ ही वजन पर नियंत्रण भी काफी महत्त्वपूर्ण होता है।
मधुमेही नेफ्रोपैथी से ग्रस्त रोगियों को निम्न दवाओं का इस्तेमाल करने से बचना चाहिएः
- आयोडीन युक्त व उसके अंश वाली दवा
- इबुप्रोफेन, नेप्रोक्सन जैसी सामान्य गैर-स्टेरायडल सूजन-रोधी दवाएं (NSAID); या सेलेकोक्सिव जैसे कॉक्स-2 इनहिबिटर भी नहीं लेने चाहिए क्योंकि ये पहले से कमजोर किडनी को क्षतिग्रस्त कर सकते हैं।
मूत्र मार्ग के संक्रमण आम हैं और उचित एंटीबायोटिक द्वारा उनका इलाज किया जा सकता है।
अगर गुर्दे की बीमारी घातक स्थिति तक पहुंच जाये तो डायलिसिस ही एकमात्र उपाय है। इस स्थिति में गुर्दा प्रत्यारोपण के बारे में अवश्य विचार किया जाना चाहिए. अगर रोगी को प्रकार 1 मधुमेह है तो उसके शरीर में गुर्दा तथा अग्नाशय का एकसाथ प्रत्यारोपण किया जा सकता है।
हाल ही में इंसुलिन के उप-उत्पाद (बाई-प्रोडक्ट) के रूप में सामने आया सीपेप्टाइड मधुमेही नेफ्रोपैथी से ग्रस्त मरीजों के लिए आशा की नई किरण लेकर आया है।[5]
वर्तमान में मधुमेही गुर्दा रोग के इलाज के लिए कई यौगिकों का विकास किया जा रहा है। इनमे बार्डोक्सोलोन मिथाइल,[6] ओलमेसट्रान मेडोक्सोमिल, सूलोडेक्साइड, एवोसेंटान[7] तथा अन्य कई शामिल हैं।
रोग का पूर्वानुमान
मधुमेही नेफ्रोपैथी धीरे-धीरे बद से बदतर होती जाती है। दीर्घकालिक गुर्दा विफलता यदि मधुमेह के कारण है तो (अन्य कारणों की तुलना में) इसकी जटिलताओं के शीघ्र उत्पन्न होने तथा तेजी से बढ़ने की संभावनाएं अधिक होती हैं। यहां तक तक डायलिसिस कराने और प्रत्यारोपण के बाद भी मधुमेह से ग्रस्त रोगियों की स्थिति अन्य की अपेक्षा अधिक खराब होती है।
जटिलताएं
सम्भावित जटिलताओं में शामिल हैं:
- हाइपोग्लाइसीमिया (इंसुलिन कम बनना से)(गुर्दों द्वारा इंसुलिन उत्सर्जन नहीं किया जाता है)
- गुर्दा फेल होने की सम्भावना का तेजी से बढ़ना.
- गुर्दे की अंतिम चरण में पहुंची बीमारी.
- हाइपरकैलिमिया.
- गंभीर उच्च-रक्तचाप.
- हीमोडायलिसिस से उत्पन्न जटिलताएं.
- गुर्दा प्रत्यारोपण से उत्पन्न जटिलताएं
- मधुमेह की अन्य जटिलताओं की सह-मौजूदगी
- पेरिटोनिटिस (यदि पेरिटोनियल डायलिसिस का इस्तेमाल किया गया है)
- संक्रमण बढ़ जाना.
इन्हें भी देखें
- मधुमेह आहार
- हाइपरबेरिक दवा
- नेफ्रोलॉजी
सन्दर्भ
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ किमेल्सटाइल पी, विल्सन सी. बिनिंग्स एंड मलिग्नन्ट हायपरटेंशन एंड नेफ्रोस्क्लेरोसिस. ए क्लिनिकल एंड पैथोलॉजिकल स्टडी. एम जे पेथोल 1936;12:45-48.
- ↑ डायबटीज़ म्लिट्स एंड एंजियोटेनसिन कंवर्टिंग एनजाइम इनहिबिटर्स
- ↑ अ आ (वीर गडरिया) पाल बघेल धनगर सन्दर्भ त्रुटि:
<ref>अमान्य टैग है; "dtdn" नाम कई बार विभिन्न सामग्रियों में परिभाषित हो चुका है - ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ http://www.medscape.com/viewarticle/590644
- ↑ .http://www.medicalnewstoday.com/articles/139028.php
अतिरिक्त छवियाँ
-
नेफ्रोटिक सिंड्रोम के साथ मधुमेही ग्लोमेरुलोस्केलेरोसिस की हिस्ट्रोपैथोलॉजीकल छवि.एच एंड ई धब्बा.
-
नेफ्रोटिक सिंड्रोम के साथ मधुमेही ग्लोमेरुलोस्केलेरोसिस की हिस्ट्रोपैथोलॉजीकल छवि.अन्य ग्लोमेरूलास. एच एंड ई धब्बा.
-
नेफ्रोटिक सिंड्रोम के साथ मधुमेही ग्लोमेरुलोस्केलेरोसिस की हिस्ट्रोपैथोलॉजीकल छवि.अन्य ग्लोमेरूलास.एच एंड ई धब्बा.
-
नेफ्रोटिक सिंड्रोम के साथ मधुमेही ग्लोमेरुलोस्केलेरोसिस की हिस्ट्रोपैथोलॉजीकल छवि.पीएएस धब्बा.
-
नेफ्रोटिक सिंड्रोम के साथ मधुमेही ग्लोमेरुलोस्केलेरोसिस की हिस्ट्रोपैथोलॉजीकल छवि.पीएएस धब्बा.
-
नेफ्रोटिक सिंड्रोम के साथ मधुमेही ग्लोमेरुलोस्केलेरोसिस की हिस्ट्रोपैथोलॉजीकल छवि.पीएएम धब्बा.
-
नेफ्रोटिक सिंड्रोम के साथ मधुमेही ग्लोमेरुलोस्केलेरोसिस की हिस्ट्रोपैथोलॉजीकल छवि.पीएएम धब्बा.
बाहरी कड़ियाँ
- डायाबिटिक नेफ्रोपैथी. स्वास्थ्यकेन्द्र.
- डायाबिटिक नेफ्रोपैथी. मिडलाइनप्लस मेडिकल एन्साइक्लोपीडिया. इस सार्वजनिक डोमेन लेख को आंशिक रूप से यहां इस्तेमाल किया गया था।
- टेक्सास यूनिवर्सिटी वर्गीकरण