मनोविदलता
मनोविदलता या विखंडित मानसिकता (Schizophrenia/स्कित्सोफ़्रीनिया) एक मानसिक विकार है। इसकी विशेषताएँ हैं- असामान्य सामाजिक व्यवहार तथा वास्तविक को पहचान पाने में असमर्थता। लगभग 1% लोगो में यह विकार पाया जाता है। इस रोग में रोगी के विचार, संवेग तथा व्यवहार में आसामान्य बदलाव आ जाते हैं जिनके कारण वह कुछ समय लिए अपनी जिम्मेदारियों तथा अपनी देखभाल करने में असमर्थ हो जाता है। 'मनोविदलता' और 'स्किज़ोफ्रेनिया' दोनों का शाब्दिक अर्थ है - 'मन का टूटना'।
लक्षण[संपादित करें]
स्कित्सोफ़्रीनिया के कुछ प्रमुख लक्षण हैं, जैसे कि शुरूआत में :-[1]
- रोगी अकेला रहने लगता है।
- वह अपनी जिम्मेदारियों तथा जरूरतों का ध्यान नहीं रख पाता।
- रोगी अक्सर खुद ही मुस्कुराता या बुदबुदाता दिखाई देता है।
- रोगी को विभिन्न प्रकार के अनुभव हो सकते हैं जैसे कि कुछ ऐसी आवाजे सुनाई देना जो अन्य लोगों को न सुनाई दे, कुछ ऐसी वस्तुएँ, लोग या आकृतियाँ दिखाई देना जो औरों को न दिखाई दे, या शरीर पर कुछ न होते हुए भी सरसराहट या दबाव महसूस होना, आदि।
- रोगी को ऐसा विश्वास होने लगता है कि लोग उसके बारे में बातें करते हैं, उसके खिलाफ हो गए हैं या उसके खिलाफ कोई षड्यंत्र रच रहे हों।
- लोग उसे नुकसान पहुँचाना चाहते हों या फिर उसका भगवान् से कोई सम्बन्ध हो, आदि।
- रोगी को लग सकता है कि कोई बाहरी ताकत उसके विचारों को नियंत्रित कर रही है या उसके विचार उसके अपने नहीं हैं।
- रोगी असामान्य रूप से अपने आप में हँसने, रोने या अप्रासंगिक बातें करने लगता है।
- रोगी अपनी देखभाल व जरूरतों को नहीं समझ पाता।
- रोगी कभी-कभी बेवजह स्वयं या किसी और को चोट भी पहुँचा सकता है।
- रोगी की नींद व अन्य शारीरिक जरूरतें भी बिगड़ सकती हैं।
यह आवश्यक नहीं कि हर रोगी में यह सभी लक्षण दिखाई पड़ें, इसलिए यदि किसी भी व्यक्ति में इनमे से कोई भी लक्षण नज़र आए तो उसे तुरंत मनोचिकित्सकीय सलाह लेनी चाहिए।
स्कित्सोफ़्रीनिया किसी भी जाति, वर्ग, धर्म, लिंग, या उम्र के व्यक्ति को हो सकता है। अन्य बीमारियो की तरह ही यह बीमारी भी परिवार के करीबी सदस्यों में अनुवांशिक रूप से जा सकती है इसलिए मरीज़ के बच्चों, या भाई-बहन में यह होने की संभावना अधिक होती है। अत्यधिक तनाव, सामाजिक दबाव तथा परेशानियाँ भी बीमारी को बनाये रखने या ठीक न होने देने का कारण बन सकती हैं। मस्तिष्क में रासायनिक बदलाव या कभी-कभी मस्तिष्क की कोई चोट भी इस बीमारी की वजह बन सकती है।
नीचे दिए व्यवहारिक बदलाव रोगी को बिगड़ती अवस्था के संकेत हो सकते हैं :-
- शुरूआत में रोगी व्यक्ति लोगों से कटा-कटा रहने लगता है तथा काम में मन नहीं लगा पाता।
- कुछ समय बाद उसकी नींद में बाधाएं आने लगती हैं।
- मरीज़ परेशान रहने लगता है तथा उसके हाव-भाव में कुछ अजीब से बदलाव आने लगते हैं।
- वह कुछ अजीब हरकतें करने लगता है जिसके बारे में पूछने पर वह जवाब देने से कतराता है।
- समय के साथ-साथ यह लक्षण बढ़ने लगते हैं जैसे कि नहाना धोना बंद कर देना, गंदगी का अनुभव नहीं होना।
- समय से भोजन व नींद न लेना, बेचैन रहना, खुद से बातें करना, हँसना, रोना, लगातार शून्य में देखते रहना, आदि।
- चेहरे पर हाव-भाव का न आना।
- लोगों पर शक करना।
- अकारण इधर-उधर घूमते रहना।
- डर लगना।
- अजीबोगरीब हरकतें करना।
रोगी की सहायता[संपादित करें]
यदि आपको लगे की किसी व्यक्ति में यह लक्षण हैं तो :-
- रोगी के व्यवहार में आए बदलाव देख कर घबरायें नहीं।
- याद रखे की अन्य बीमारियों की ही तरह यह भी एक बीमारी है जिसे मनोचिकित्सक की सही सलाह से ठीक किया जा सकता है।
- अपना समय किसी झाड़-फूंक में व्यर्थ ना करें, यह एक मानसिक बीमारी है जिसका चिकित्सकीय निदान सम्भव है।
- व्यवहारिक बदलाव इस बीमारी के लक्षण हैं न कि रोगी के चरित्र की खराबी।
- उसे सही-गलत का ज्ञान देने की कोशिश न करे क्योंकि मरीज़ आपकी बातें समझ पाने की अवस्था में नहीं है।
- यह बदलाव कुछ समय के लिए व्यक्ति के व्यवहार को असामान्य बना सकतें हैं व बीमारी के ठीक होने के साथ ही व्यक्ति का व्यवहार फिर से सामान्य हो जाता है।
- उसकी तथा दूसरों की सूरक्षा का ध्यान रखें।
- उसे तुरन्त मनोचिकित्सक के पास ले जाएँ।
- रोगी को नशा न करने दें।
- रोगी के आस-पास का वातावरण तनाव मुक्त रखने की कोशिश करें।
- रोगी के साथ साथ स्नेह पूर्वक व्यवहार करें।
- रोगी को मारें या बांधे नहीं बल्कि मनोचिकित्सक की मदद से उसे दवा देकर शांत करने की कोशिश करें|
इलाज[संपादित करें]
- इस रोग को दूर करने के लिए आजकल नई दवाईयों का इस्तेमाल हो रहा है जो कि काफी प्रभावशाली व सुरक्षित हैं।
- यह दवाइयाँ मुह में घुलने वाली गोली, टेबलेट व इंजेक्शन के रूप में उपलब्ध हैं।
- दवा के साथ-साथ रोगी को सहायक इलाज़ (सप्पोर्टिव थिरेपी) की भी आवश्यकता होती है।
- लक्षण दूर हो जाने पर भी दवा का सेवन तब तक न रोकें जब तक की चिकित्सक न कहें। समय से पहले दवा का सेवन रोकने से बीमारी दोबारा हो सकती है।
- दवा से होने वाले कुछ अनावश्यक प्रभावों पर नजर रखें व जरूरत होने पर चिकित्सक की सलाह लें।
- चिकित्सक जब भी जाँच के लिए बुलाएँ समय पर जाँच जरूर करवाएँ, भले ही रोगी पुरी तरह से लक्षणमुक्त क्यों न हो।
- यदि रोगी स्त्री है तो उसे गर्भधारण से पहले मनोचिकित्सक की सलाह लेना आवश्यक है ताकि उसकी उसकी दवा में सही अनुपात में परिवर्तन करके उसको तथा गर्भ को किसी भी नुकसान से बचाया जा सके।
- स्तनपान कराते हुए भी चिकित्सकीय सलाह लेना आवश्यक है।
- रोगी की नींद व पोशक भोजन का ध्यान रखें। स्कित्सोफ़्रीनिया के इलाज के लिए जो दवा दी जाती हैं वे काफी सुरक्षित हैं। परन्तु कुछ दवाईयों से निम्नलिखित अनावश्यक प्रभाव (साइड इफ़ेक्ट्स) हो सकते हैं, जैसे कि :-
- हाँथ-पैर की कम्पन, थर्थाराना
- अत्याधिक सुस्ती का रहना
- लार टपकना
- शरीर का कड़ा हो जाना
- जुबान ल्रड़खड़ाना
- वजन बढ़ने लगना, आदि।
इन अनावश्यक प्रभावों के होने पर दवा का सेवन रोके नहीं क्योंकि यह प्रभाव समय के साथ अपने आप ही कम हो जाते हैं तथा इनको रोकने के लिए सामान्य सी सावधानियाँ भी रखी जा सकती हैं, जैसे :-
- अधिक मात्रा में पानी पीना
- संतुलित पोशक आहार लेना
- नियमित व्यायाम करना
- सोते समय तकिये पर किसी तौलिये को बिछा लेना।
स्कित्सोफ़्रीनिया का रोगी मुख्य लक्षणों के दूर होने के बाद दवा लेते हुए बिल्कुल सामान्य जीवन जी सकता है। वह अपनी क्षमता के अनुसार नौकरी कर सकता है, पढ़ सकता है, दोस्त बना सकता है तथा अपने सभी सपने पूरे कर सकता है। स्कित्सोफ़्रीनिया का रोगी लक्षण मुक्त होने के बाद शादी कर सकता है, परन्तु उसे ध्यान रखना होगा की उसके जीवन में आए नए परिवर्तनों का असर उसकी नींद तथा दवा पर न पड़े। यदि रोगी स्त्री हैं तो वह बिना चिकित्सकीय सलाह के गर्भ धारण न करें। स्कित्सोफ़्रीनिया के रोगी के बच्चों में यह रोग अनुवांशिक रूप से जा सकता है, परन्तु ऐसा हमेशा हो यह ज़रूरी नहीं है।

संकेत और लक्षण[संपादित करें]
स्किजोफ्रेनिया ग्रसित कोई व्यक्ति श्रवण सम्बन्धी विभ्रम, मिथ्याभ्रम और असंगठित तथा अस्वाभाविक सोच एवं भाषा प्रदर्शित कर सकता है; यह विचार की श्रृंखला और विषय प्रवाह में नुकसान, जिसमें वाक्य अर्थ की दृष्टि से केवल अस्पष्ट रूप से संबंधित होते हैं, से लेकर गंभीर मामलों में असंबद्धता, जिसे शब्द का सलाद कहा जाता है, तक हो सकता है। सामाजिक अलगाव आम तौर पर विभिन्न कारणों से उत्पन्न होते हैं। सामाजिक बोध में क्षति सिज़ोफ्रेनिया से उसी प्रकार से संबंधित है, जिस प्रकार मिथ्याभ्रम और विभ्रम से पैरानोइया के लक्षण और एवोलिशन (विरक्ति या प्रेरणा की कमी) के नकारात्मक लक्षण संबंधित हैं। एक असामान्य उपरूप में, विचित्र मुद्रा में स्थिर रह सकता है, या उद्देश्यहीन उत्तेजना प्रदर्शित कर सकता है; ये सब कैटाटोनिया (विक्षिप्ति का एक रूप) के लक्षण हैं। कोई एक लक्षण सिज़ोफ्रेनिया के निदान से संबंधित नहीं है और सभी अन्य चिकित्सा और मानसिक स्थितियों में हो सकते हैं।[2] मनोविकृतियों का मौजूदा वर्गीकरण यह मानता है कि अशांत गतिविधि के कम से कम छः महीनों की अवधि में रोग लक्षण कम से कम एक महीने तक उपस्थित रहनी चाहिए। छोटी अवधि की सिज़ोफ्रेनिया जैसी मनोविकृति को सिजोफ्रेनिया रूपी विकृति कहा जाता है।[2]
देर से होने वाली किशोरावस्था और शीघ्र आने वाली वयस्कता सिज़ोफ्रेनिया की शुरुआत का चरम समय है। सिज़ोफ्रेनिया का उपचार किये जाने वाले 40% पुरुषों और 23% महिलाओं में, यह स्थिति 19 वर्ष की उम्र से पहले उत्पन्न हुई। [3] एक युवा वयस्क के सामाजिक और व्यावसायिक विकास में ये बहुत महत्वपूर्ण काल हैं और उन्हें गंभीर रूप से बाधित किया जा सकता है। सिज़ोफ्रेनिया के प्रभाव को कम से कम करने के लिए, बीमारी के प्रारंभिक (हमले से पूर्व) चरण की पहचान करने और उसका उपचार करने के लिए हाल ही में पर्याप्त कार्य किये गए हैं, जिसका पता रोग लक्षणों के शुरू होने के पहले 30 महीनों तक लगाया गया है, लेकिन वे अधिक लंबे समय तक उपस्थित रह सकते हैं।[4] जिन लोगों में सिज़ोफ्रेनिया विकसित होने लगता है उन्हें प्रारंभिक अवधि में सामाजिक संबंध-विच्छेद, चिड़चिड़ापन और बेचैनी के गैर-विशेष लक्षणों,[5] और मनोविकृति स्पष्ट दिखाई देने के पहले प्रारंभिक चरण में क्षणिक या स्वत:-सीमित करने वाले मनोविकृति संबंधित लक्षणों का अनुभव हो सकता है।[5]
शेनिडर का वर्गीकरण[संपादित करें]
मनोचिकित्सक कुर्त शेनिडर (1887-1967) ने मनोरोग संबंधी लक्षणों के रूपों को सूचीबद्ध किया जिसे उन्होंने माना कि वे स्किजोफ्रेनिया को अन्य मनोरोग संबंधी विकारों से भिन्न करते थे। ये प्रथम-श्रेणी के लक्षण या शेनिडर के प्रथम-श्रेणी के लक्षण कहे जाते हैं और वे मिथ्या भ्रम को एक बाहरी शक्ति के द्वारा नियंत्रित किये जाने की श्रेणी में शामिल करते हैं; यह विश्वास कि विचारों को किसी के चेतन मन में डाला जा रहा है या उससे वापस लिया जा रहा है; यह विश्वास कि किसी एक व्यक्ति के विचार अन्य लोगों तक प्रसारित किये जा रहे हैं; और विभ्रम वाले आवाजों को सुनना जो किसी व्यक्ति के विचारों या गतिविधियों पर टिप्पणी करते हैं या जिनका अन्य विभ्रम वाली आवाजों के साथ एक वार्तालाप होता है।[6] हालांकि उन्होंने वर्तमान नैदानिक मानदंडों में महत्वपूर्ण योगदान दिया है, प्रथम श्रेणी के लक्षणों की विशिष्टता पर प्रश्न उठाये गए हैं। 1970 और 2005 के बीच किए गए नैदानिक अध्ययनों की समीक्षा में यह पाया गया कि ये अध्ययन न तो शेनिडर के दावों की एक पुन:पुष्टि न ही उसकी अस्वीकृति की अनुमति प्रदान करते हैं और उसने सुझाव दिया कि भविष्य में नैदानिक प्रणालियों के पुनरीक्षणों में प्रथम श्रेणी के लक्षणों पर जोर देना ख़त्म किया जाए.[7]
सकारात्मक और नकारात्मक लक्षण[संपादित करें]
स्किजोफ्रेनिया का वर्णन अक्सर एक सकारात्मक और नकारात्मक (या कमी) लक्षणों के रूप में किया जाता है।[8] सकारात्मक लक्षण शब्द उन लक्षणों को सूचित करता हैं जिसका अनुभव आम तौर पर अधिकांश व्यक्ति नहीं करते हैं लेकिन वे स्किजोफ्रेनिया में उपस्थित रहते हैं। उनमें मिथ्या भ्रम, श्रवण संबंधी विभ्रम और सोच संबंधी विकार शामिल होते हैं और उन्हें विशेष रूप से मनोविकृति की अभिव्यक्ति माना जाता है। नकारात्मक लक्षण वे बातें हैं जो स्किजोफ्रेनिया से प्रभावित व्यक्तियों में उपस्थित नहीं रहते हैं लेकिन वे आम तौर पर स्वस्थ लोगों में पाए जाते हैं, अर्थात, लक्षण जो सामान्य विशेषताओं या क्षमताओं में कमी या नुकसान को दर्शाते हैं। आम नकारात्मक लक्षणों में नीरस या कुंठित करने वाले प्रभाव और मनोभाव, भाषा में कृपणता (वाक् रोध), आनंद की अनुभूति करने की अक्षमता (विषय सुख का लोप), संबंध स्थापित करने की इच्छा का अभाव (असामाजिकता) और प्रेरणा की कमी (इच्छा शक्ति की कमी) शामिल हैं। अनुसंधान से यह सुझाव मिलता है कि सकारात्मक लक्षणों की अपेक्षा नकारात्मक लक्षण जीवन की खराब गुणवत्ता, कार्यात्मक अक्षमता और दूसरों पर बोझ बनने में अधिक योगदान करते हैं।[9]
कुंठित करने वाले प्रभाव की उपस्थिति के बावजूद, हाल के अध्ययनों से संकेत मिलता है कि स्किजोफ्रेनिया में अक्सर एक सामान्य या भावुकता का उच्च स्तर भी पाया जाता है, विशेष रूप से तनावपूर्ण या नकारात्मक घटनाओं के प्रतिक्रियास्वरूप ऐसा होता है।[10] एक तीसरे लक्षण समूह, विघटनकारी सहलक्षण, की आम तौर पर चर्चा की जाती है और इसमें अराजक भाषण, विचार और व्यवहार शामिल हैं। अन्य लक्षण वर्गीकरण का प्रमाण मौजूद है।[11]
निदान[संपादित करें]
स्किजोफ्रेनिया का निदान लक्षणों की रूपरेखा के आधार पर किया जाता है। तंत्रिका संबंधी सहसंबन्धी वस्तुएं पर्याप्त रूप से उपयोगी मानदंड उपलब्ध नहीं कराती है।[12] निदान व्यक्ति के स्वयं पर आधारित अनुभव की रिपोर्ट और परिवार के सदस्यों, दोस्तों या सह कार्यकर्ताओं द्वारा सूचित व्यवहार में असामान्यताओं और इसके पश्चात मनोचिकित्सक, सामाजिक कार्यकर्ता, नैदानिक मनोवैज्ञानिक या अन्य मानसिक स्वास्थ्य पेशेवर द्वारा किये गए एक नैदानिक मूल्यांकन पर आधारित होता है। मनोरोग संबंधी मूल्यांकन में एक मनोरोग संबंधी इतिहास और मानसिक स्थिति परीक्षा के कुछ रूप शामिल होते हैं।[उद्धरण चाहिए]
मानकीकृत मानदंड[संपादित करें]
स्किजोफ्रेनिया का निदान करने का सबसे व्यापक रूप से इस्तेमाल किया गया मानदंड अमेरिकी मनोचिक्त्सीय एसोसिएशन (American Psychiatric Association) के डायग्नोस्टिक एंड स्टैटिस्टिकल मैनुअल ऑफ़ मेंटल डिसऑर्डर्स, संस्करण DSM-IV-TR और विश्व स्वास्थ्य संगठन के रोगों और संबंधित स्वास्थ्य समस्याओं के अंतर्राष्ट्रीय सांख्यिकी वर्गीकरण, ICD-10 से प्राप्त होता है। बाद के मानदंड विशेष रूप से यूरोपीय देशों में प्रयुक्त होते हैं जबकि DSM मानदंड संयुक्त राज्य अमेरिका और दुनिया के बाकी हिस्सों में प्रयुक्त किये जाते हैं और साथ ही वे अनुसंधान संबंधी अध्ययनों में प्रचलित हैं। ICD-10 मानदंड श्नेडेरियन के प्रथम-श्रेणी के लक्षणों पर जोर देते हैं, यद्यपि, व्यवहार में, दो व्यवस्थाओं में तालमेल बहुत अधिक है।[13]
डायग्नोस्टिक एंड स्टैटिस्टिकल मैनुअल ऑफ़ मेंटल डिसऑर्डर्स (DSM-IV-TR) के चतुर्थ संस्करण के अनुसार, सिज़ोफ्रेनिया का निदान करने के लिए, तीन नैदानिक मानदंड पूरे किये जाने चाहिए:[2]
- विशिष्ट लक्षण : निम्नलिखित में से दो या अधिक, एक महीने की अवधि (या कम, यदि लक्षण इलाज के द्वारा कम हो जाते हैं) में प्रत्येक अधिकांश समय तक उपस्थित रहता है।.
- मिथ्या भ्रम
- विभ्रम
- अव्यवस्थित भाषण, जो औपचारिक सोच-शक्ति में विकार की एक अभिव्यक्ति है।
- बहुत अधिक अव्यवस्थित व्यवहार (अनुचित ढंग से पोशाक पहनना, अक्सर चिल्लाना) या कैटाटोनिक (catatonic) व्यवहार
- नकारात्मक लक्षण: कुंठित करने वाले प्रभाव (भावनात्मक प्रतिक्रया का अभाव या कमी), वाक् रोध (भाषा का अभाव या कमी), इच्छा शक्ति की कमी (प्रेरणा का अभाव या कमी)
- यदि मिथ्या भ्रम को विचित्र समझा जाता है, या विभ्रम मरीजों की क्रियाओं के चल विवरण में भाग लेने वाले एक आवाज का सुनाई देना या एक दूसरे से बातचीत करते हुए दो या अधिक आवाज शामिल होते हैं, तो ऊपर में केवल उस लक्षण की आवश्यकता होती है। भाषा अव्यवस्था की कसौटी तभी पूरी होती है यदि संवाद को काफी हद तक बिगाड़ना बहुत कठिन होता है।
- सामाजिक/व्यावसायिक शिथिलता: अशांति के हमले के समय से ही, एक बड़े समय के लिए, कार्य के एक या अधिक क्षेत्र जैसे कि कार्य, व्यक्ति के पारस्परिक संबंध, या स्वयं के देखभाल, हमले के पहले प्राप्त स्तर से स्पष्ट रूप से कम होते हैं।
- अवधि : अशांति का सतत संकेत कम से कम छह महीने तक कायम रहता है। छह महीने की अवधि में कम से कम एक महीने के लक्षण (या कम, यदि लक्षण इलाज से कम हो जाता है) शामिल होने चाहिए।
यदि मानसिक स्थिति या व्यापक विकासात्मक विकार के लक्षण उपस्थित रहते हैं, या लक्षण किसी सामान्य चिकित्सा स्थिति या किसी पदार्थ के प्रत्यक्ष परिणाम होते है, जैसे कि मद्यपान या उसकी औषधि तो सिज़ोफ्रेनिया का निदान नहीं किया जा सकता है।
अन्य स्थितियों के साथ भ्रम[संपादित करें]
मनोविकृति संबंधी लक्षण कई अन्य मानसिक बीमारियों में मौजूद रहते हैं, जिसमें द्विध्रुवी विकार (bipolar disorder),[14] व्यक्तित्व सीमा रेखा विकार (borderline personality disorder),[15] सिज़ोअफेक्टिव विकार, मद्यपान, मद्यपान नशीले-पदार्थ द्वारा प्रेरित मनोविकृति और स्किजोफ्रेनिया स्वरूपी विकार. स्किजोफ्रेनिया [[ऑबसेसिव-कम्पल्सिव डिसऑर्डर (OCD) के साथ बहुत अधिक जटिल हो जाता है जितना शायद ही संयोग से उसकी व्याख्या की जा सकती है, यद्यपि उन बाध्यताओं का भेद करना कठिन हो सकता है जो सिज़ोफ्रेनिया के मिथ्या भ्रमों से OCD को व्यक्त करती हैं।]]
स्वास्थ्य संबंधी बीमारी को नामुमकिन करने के लिए एक अधिक सामान्य चिकित्सा और तंत्रिका विज्ञान संबंधी परीक्षा की आवश्यकता होती है जो शायद ही मनोविकृति संबंधी स्किजोफ्रेनिया के सामान लक्षण पैदा कर सकते हैं,[2] जैसे कि चयापचय संबंधी गड़बड़ी, सर्वांगिक संक्रमण, उपदंश, HIV संक्रमण, मिरगी और मस्तिष्क के घाव. अचेतना को हटा देना आवश्यक हो सकता है, जिसका भेद दृश्य विभ्रम, तीव्र हमला और चेतना के अस्थिर स्तर के द्वारा किया जा सकता है और यह एक अंतर्निहित स्वास्थ्य संबंधी बीमारी को सूचित करता है। आम तौर पर जांच पूर्वावस्था प्राप्ति के लिए दुहराए नहीं जाते हैं जब तक कि कोई विशिष्ट चिकित्सा संबंधी संकेत नहीं हो या मनोविकृति रोधी औषधि का कोई प्रतिकूल प्रभाव नहीं हो।
ग्रीक σχίζω = "मैं खंडित करता हूं") शब्द की व्युत्पत्ति के बावजूद, "स्किजोफ्रेनिया" का अर्थ दोहरा व्यक्तित्व नहीं है,
उपरूप[संपादित करें]
DSM-IV-TR में स्किजोफ्रेनिया के पांच उप-वर्गीकरण हैं।
- संविभ्रम रोगी प्रकार: जहां मिथ्या भ्रम और विभ्रम उपस्थित हों लेकिन सोच-शक्ति संबंधी विकार, असंगठित व्यवहार और सपाट भावात्मक शिथिलता अनुपस्थित रहें. (DSM कोड 295.3/ICD कोड F20.0)
- अव्यवस्थित प्रकार: ICD में इसका नाम हेबिफ्रेनिक सिज़ोफ्रेनिया है। जहां सोच-शक्ति और भावात्मक शिथिलता एक साथ उपस्थित रहते हैं। (DSM कोड 295.1/ICD कोड F20.1)
- कैटाटोनिक प्रकार: पीड़ित व्यक्ति लगभग अचल या उत्तेजित, उद्देश्यहीन चाल प्रदर्शित कर सकता है। लक्षणों में कैटाटोनिक अचेतनता और catatonic व्यामोह और मोम जैसा लचीलापन शामिल हो सकते हैं। (DSM कोड 295.2/ICD कोड F20.2)
- एक-सा रूप : मनोविकृति संबंधी लक्षण मौजूद रहते हैं लेकिन संविभ्रम रोगी, अव्यवस्थित, या कैटाटोनिक प्रकारों के लिए मानदंडों को पूरा नहीं किया गया है। (DSM कोड 295.9/ICD कोड F20.3)
- अवशिष्ट प्रकार : जहां सकारात्मक लक्षण केवल कम तीव्रता में ही मौजूद रहते हैं। (DSM कोड 295.6/ICD कोड F20.5)
ICD-10 दो अतिरिक्त उपरूपों को परिभाषित करता है।
- स्किजोफ्रेनिया के बाद होने वाला अवसाद : स्किजोफ्रेनिया सन्बन्धी बीमारी के पश्चात उत्पन्न होने वाला एक अवसादग्रस्तता संबंधी घटना जहां कुछ निम्न स्तर वाले स्किजोफ्रेनिया सन्बन्धी लक्षण अब भी उपस्थित रह सकते हैं। (ICD कोड F20.4)
- सामान्य स्किजोफ्रेनिया : बिना किसी मनोविकृति संबंधी घटनाओं के इतिहास वाले प्रमुख नकारात्मक लक्षणों का घातक और प्रगतिशील विकास. (ICD कोड F20.6)
विवाद एवं अनुसंधान निर्देश[संपादित करें]
स्किजोफ्रेनिया की वैधता को नैदानिक इकाई के रूप में मानने हेतु आलोचना की गई है क्योंकि इसमें वैज्ञानिक वैधता और नैदानिक विश्वसनीयता की कमी पायी गई है।[16][17] वर्ष 2006 में ब्रिटेन से मानसिक रोगियों और पेशेवर लोगों के एक समूह द्वारा स्किजोफ्रेनिया लेबल की रोक के लिए आंदोलन के झंडे तले इस पर बहस किया कि इसे नकार दिया जाए क्योंकि स्किजोफ्रेनिया का नैदानिक अध्ययन विविधता पर आधारित और दाग-धब्बे से जुड़ा हुआ था और उन्होंने एक जैविक-मनोसामाजिक मॉडल अपनाने का आह्वान किया। ब्रिटेन के अन्य मनोचिकित्सकों के समूह ने यह कह कर इस प्रयास का विरोध किया कि एक एक प्रावधानिक विचारधारा होने के बावजूद स्किजोफ्रेनिया शब्द उपयोगी है।[18][19]
DSM में प्रयुक्त अलग प्रकार के स्किजोफ्रेनिया के वर्ग की भी आलोचना की गई है।[20] अन्य मानसिक विकारों के समान, कुछ मनोचिकित्सकों ने सुझाव दिया है कि अन्य विभिन्नताओं के साथ व्यक्तिगत आयामों के आधार पर इसके निदान को लिया जाना चाहिए, जिससे कि वहां सामान्य और बीमार लोंगों के बीच एक खाई के बजाए एक सततता बना रहे। [तथ्य वांछित] यह दृष्टिकोण सिजोत्तिपी पर अनुसंधान के लिए बहुत ही सार्थक और गंभीर लगता है और मनोवैज्ञानिक अनुभवों पर इसकी प्रासंगिकता, जो ज्यादातर तनावपूर्ण नहीं होती हैं और सामान्य लोगों के मध्य साफ भरोसे का निर्माण भी करती हैं।[21][22][23] इस अवलोकन के साथ सहमति प्रगट करते हुए मनोवैज्ञानिक एड्गर जोन्स और मनोचिकित्सक टोनी डेविड तथा नासिर घाएमी ने भ्रांति पर साहित्यों का पर्यवेक्षण करते हुए इंगित करते हुए कहा कि मिथ्या भ्रम की परिभाषा की समरूपता और संपूर्णता को पाने की इच्छा बहुत लोगों की रही है, मिथ्या भ्रम न ही कभी आवश्यक रूप से स्थिर होते हैं, ना ही यह गलत होता है और न ही इनमें वर्तमान की नियंत्रण हो सकने वाली घटनाएं ही शामिल होती हैं।[24][25][26]
नैन्सी एंडरसन, जो स्किजोफ्रेनिया के क्षेत्र् में उभरती हुई शोधकर्ता हैं, ने केवल नैदानिक सुधार के लिए इसकी वैद्यता का परित्याग करने को अपनी आलोचना में वर्तमान के DSM-IV और ICD-10 के मानदंडों का खंडन किया है। वे इस बात पर जोर देती हैं कि इसकी नैदानिक विश्वसनीयता का सुधार करते समय नैदानिक मापदंडों की मनोविकृ॑ति पर अधिक बल देने से इसका मूलभूत ज्ञान को हम बाधित कर देते हैं जिसका मूल्यांकन करना प्रस्तुतीकरणों में इसकी बड़ी विभिन्नता के कारण संभव नहीं है।[27][28] इस विचारधारा को अन्य मनोचिकित्सकों द्वारा भी माना गया है।[29] इसी क्रम में मिंग त्सांग और उसके सहयोगी इस बात पर परिचर्चा व बहस करते हैं कि मनोविकृति के लक्षण सभी में सामान्य हो सकते हैं भले ही इसके अंतिम स्तर की विकृति पर विभिन्नताएं हो सकती हैं, जिसमें स्किजोफ्रेनिया को शामिल किया गया है, बजाए इसके कि स्किजोफ्रेनिया की एटियोलॉजी या हेतुविज्ञान के विशिष्ट विशलेषण पर सचेत करते हैं कि डीएसम के संबंध में बहुत कम परिचालानात्मक परिभाषा स्किजोफ्रेनिया के निर्माण पर "सही" उपलब्ध है।[20] तंत्रमनोवैज्ञानिक माईकल फोस्टर ग्रीन इससे भी आगे जाते हुए सुझाव देते हैं कि विशिष्ट तंत्रसंज्ञान की हानि की उप॑स्थिति का उपयोग फेनोटाईप निर्माण के लिए किया जा सकता है जो पूरी तरह लक्षणों पर आधारित विकल्प होता है। सह हानियां बाधिता या कमी के आधार पर मनोवैज्ञानिक गतिविधियों के रूप में परिलक्षित होती हैं जैसे दिमाग, आकर्षण, कार्यों की कार्यवाही और समस्या को सुलझाना.[30][31]
स्किजोफ्रेनिया के मानदंडों से प्रभावशाली कारकों को निकाल देने से, भले ही यह चिकित्सकीय प्रणाली वृहद रूप में व्याप्त है, यह भी प्रतिरोध का कारण बना है। DSM में से इसे निकाल देने के परिणामस्वरूप एक "समझ में नही आने वाले" अलग प्रकार की विकृति – सिज़ोफ्रेनियाविकृति बन कर सामने आयी है।[29] बहुत ही कमजोर विश्वनीयता का सन्दर्भ देते हुए, कुछ मनोचिकित्सक ने एक अलग इकाई के रूप में सिज़ोफ्रेनियाविकृति के विचार का पूरी तरह विरोध किया है।[32][33] भाव विकृति और स्किजोफ्रेनिया के बीच श्रेणिकृत अंतर को क्राएपेलिनियन डिशोटोमी कहते हैं, जिसने अनुवांशिक एपिडेमियोलॉजी के आंकड़ों को भी चुनौति दी है।[34]
कारण[संपादित करें]
चूंकि इसके संबंधित प्रभाव के मापन में नैदान की विश्वसनीयता कठिनाई पैदा करती है (उदाहरण के लिए, बहुत गंभीर विकृति अथवा बड़े मानसिक तनावों के साथ लक्षणों का कुछ हद तक अनदेखा किया जाना), उदाहरणों से यह पता चलता है कि अनुवांशिक और पर्यावरणीय कारक स्किजोफ्रेनिया के परिणाम में मिश्रक की भूमिका निभा सकते हैं।[35] उदाहरणों से यह भी पता चलता है कि स्किजोफ्रेनिया के नैदानिक उपचार में महत्वपूर्ण कारक निहित होते हैं लेकिन वे पर्यावरणीय कारकों और तनाव पैदा करने वाले घटकों के महत्व को प्रभावित करते हैं।[36] अतिसंवेदनशीलता के निहित विचार को (अथवा डियाथेसिस) को कुछ लोगों में जीवविज्ञानिक तौर पर निकाला जा सकता है और इसे स्ट्रेस-डियाथेसिस मॉडल के नाम से जाना जाता है।[37] यह विचार कि जीवविज्ञानिक, मनोवैज्ञानिक और मनोचिकित्सकीय तथा सामाजिक कारक, सभी महत्वपूर्ण है, इसे "बायोसाइकोसोशल" मॉडल के नाम से जाना जाता है।
आनुवंशिकता[संपादित करें]
स्किजोफ्रेनिया के पीढ़ी दर पीढ़ी आंकलनों से यह पता चला है कि अनुवांशिकी के प्रभाव को अलग करने की समस्या से तथा पृथक वातावरणों के अध्ययन से यह पता चला है कि इसमें उच्च स्तरीय अनुवंशिकता पायी जाती है।[38] यह भी सुझाव दिया गया है कि स्किजोफ्रेनिया विषम अंतर्नि॑हित अनुवांशिकी एक ऐसी स्थिति है, जिसमें विभिन्न बड़े और छोटे जोखिमों के जीन्स के बढ़ने के साथ होते हैं। कुछ लोगों ने सुझाव दिया है कि कई अनुवंशिक और अन्य जोखिम के कारकों का होना आवश्यक है, इसके पहले कि कोई व्यक्ति इससे प्रभावित हो, लेकिन इसमें भी कोई निश्चितता नहीं होती.[39] स्किजोफ्रेनिया और सामान्य रूप से प्रचलित विकारों के लिए जीनोम वाईड एसोसिएशन के हाल के अध्ययनों द्वारा वृहद तौर पर अलग किया है लेकिन इन दो विकारों के बीच अभी भी कुछ कमियां उपस्थित हैं।[40] अनुवांशिक से जुड़े अध्ययन मेटाएनालिसिस ने बहुत ही गंभीर और ठोस उदाहरण गुण-सूत्रीय क्षेत्र में शंकाओं के बढ़ने पर प्रस्तुत किया है,[41] जो प्रत्यक्ष रूप से विकारयुक्त स्किजोफ्रेनिया 1 (DISC1) जीन प्रोटीन से संपर्क करता है,[42] जो हाल ही में जिंक पिफंगर प्रोटीन 804ए में शामिल है।[43] जिसे गुण-सूत्र 6 HLA क्षेत्र[44] के साथ साथ दर्शाया गया है, जिसके अंतर्गत स्किजोफ्रेनिया को विरले विलोपनों या DNA कड़ीयों के सूक्ष्म नकलताओं के साथ जोड़ा गया है (जिसे प्रति संख्या संस्करणों के नाम से भी जाना जाता है) और इसमें असमान रूप से न्यूरो सिग्नलींग और दिमाग के विकास के जीन्स शामिल होते हैं।[45][46]
स्किजोफ्रेनिया में जननक्षमता की कमजोरी के विद्यमान होने की बहुत ही कम शंका की जाती है। सामान्य जनों की तुलना में इससे प्रभावित व्यक्ति के कम संतान होती है। इस प्रकार की कमी 70% पुरूषों और 30% महिलाओं में देखी गई है। सबसे प्रमुख केन्द्रीय अनंवंशिक दुविधा यह है कि स्किजोफ्रेनिया क्यों होती है, यदि रोग जीववैज्ञानिक विषमताओं के जुड़े कारणों से है तो क्या इस विभिन्नता को चुन कर अलग नहीं किया जा सकता है? ऐसी महत्वपूर्ण विषमताओं के मध्य संतुलन बनाए रखने के लिए एक पूरक और वैश्विक विशेषता का होना आवश्यक है। अतः अनुमानित विशेषताओं के सभी सिद्धांतों को अमान्य कर दिया गया है या वे महत्वहीन साबित हुए हैं।[47][48]
जन्मपूर्व[संपादित करें]
प्रारंभिक न्यूरोविकास के साथ आकस्मिक कारकों का आना भी बाद में स्किजोफ्रेनिया के विकास के जोखिम को बढ़ा देता है। एक प्रकार के इसी जिज्ञासु निष्कर्ष से यह पता चला है कि स्किजोफ्रेनिया से प्रभावित लोगों में से ज्यादातर लोग ठंड या बसंत के मौसम में जन्में थे (कम से कम उत्तरी गोलार्ध में).[49] अब इसके कई उदाहरण मौजूद हैं कि जन्मपूर्व इसके संक्रमण के प्रभाव में आ जाने से जीवन के बाद के वर्षों में भी स्किजोफ्रेनिया का विकास हो जाता है, बशर्ते इसकी अलावा उदाहरणों में यूटेरो पैथोलॉजी और इस अवस्थिति के विकास के जोखिम के बीच को कड़ी हो। [50]
सामाजिक[संपादित करें]
लगातार लंबे समय तक शहरी वातावरण में रहना भी स्किजोफ्रेनिया के लिए एक जोखिम के कारक के रूप में माना गया है।[51][52] सामाजिक असुविधा को भी इसका एक कारक माना गया है, जिसमें गरीबी[53] और सामाजिक विषमता के कारण पलायन, रंग या नस्ल भेद, परिवार का बिखरना, बेरोजगारी और कमजोर रहन-सहन व्यवस्था आता है।[54] दुरुपयोग या मानसिक आघात के बचपन के अनुभव भी एक प्रकार का पागलपन के निदान के लिए एक जोखिम कारक के रूप में जीवन में बाद में उलझा दिया है।[55][56] सिज़ोफ्रेनिया के लिए माता-पिता की देखभाल को जिम्मेदार नहीं माना गया है लेकिन असहयोगात्मक संबंधों का टूट जाना भी इसके जोखिमों के बढ़ने में सहायक होता है।[57][58]
मनोरंजक नशीली दवाओं का उपयोग[संपादित करें]
हालांकि स्किजोफ्रेनिया के लगभग आधे मरीजों में यह पाया गया कि उन्होंने नशीली दवाओं अथवा शराब का उपयोग किया, जो सिज़ोफ्रेनिया के स्पष्ट आकस्किम कड़ी के रूप में नशीली दवाओं के उपयोग और इसके बीच संबंध को साबित करने में कठिन होते हैं। इसके लिए अक्सर इस्तेमाल किए जाने वाले दो व्याख्याओं में हैं "इसका लगातार इस्तेमाल सिज़ोफ्रेनिया का कारण बनता है" और "इसका लगातार उपयोग ही सिजोफ्रेनिया का कारण है" और यह दोनों बातें सही हैं।[59] वर्ष 2007 के मेटाएनालिसिस यह आंकलन करता है कि लगातार उपयोग दवा की मात्रा पर आधारित होकर मानसिक विकृति को बढ़ा देता है, जिसमें सिज़ोफ्रेनिया भी शामिल है।[60] इसके बहुत ही कम उदाहरण हैं जो यह बताते हैं कि शराब का सेवन सिज़ोफ्रेनिया का कारण बनता है, या यह कि मानसिक रूप से व्यक्ति किसी विशेष दवा का चयन अपने स्वयं के उपचार के लिए कर लेता है, इस संभावना का सहयोग करने वाले कुछ ही उदाहरण हैं कि दवा का प्रयोग प्रतिकूल मानसिक स्तर का कारण जैसे मानसिक तनाव, जिज्ञासा, परेशानी, उबाऊपन और अकेलेपन का कारण भी हो सकता है।[61] चूंकि मनोविकृति अपने आप में बहुत समझा हुआ और मेटाएम्फेटाईम के परिणामतः कोकेन के उपयोग से या कोकेन आधारित मनोविकृति जो वैसे ही लक्षणों के होते हैं, उपस्थि हो सकते हैं, तब भी जब इसका उपयोग करने वाला इसका परहेज कर रहा हो। [62]
सिज़ोफ्रेनिया एक सामाजिक निर्माण के रूप में[संपादित करें]
मनोचिकित्सा विरोधी आंदोलन के तौर पर जाने जाने वाले प्रयास जो 1960 के दशक में अत्यधिक सक्रिय थे, रूढ़ीवादी मेडिकल विचारधारा का विरोध करते हैं कि सिज़ोफ्रेनिया एक बीमारी है।[63][page needed] मनोचिकित्सक थॉमस स्सा़ज इस बात पर जोर देते हैं कि मनोरोगी बीमार नहीं होते, लेकिन वह व्यक्ति अपारंपरिक विचारों और आदतों में खो जाता है जिसे हमारा समाज असुविधाजनक मानता है।[64] वे कहते हैं कि समाज इन परइस प्रकार बीमार और उनकी आदतों को वर्गीकृत करके उनके साथ अन्याय करता है और उनके प्रति कठोरता का व्यवहार अपने सामाजिक नियंत्रण के अधीन करता है। इस विचारधारा के अनुसार 'सिजोफ्रेनिया' होता नहीं है लेकिन यह एक प्रकार का सामाजिक निर्माण है, जो समाज के सामान्य और असामान्य के बीच भेद करने वालों के द्वारा निर्मित किया गया है। स्सा़ज ने मनोचिकित्सकीय उपचार के मामले में अपने आप को कभी भी "मनोचिकित्सा विरोधी" नहीं समझा है, लेकिन वे ऐसा मानते हैं कि वयस्कों के बीच परस्पर परामर्श से उपचार प्रारंभ किया जाना चाहिए बशर्ते इसके कि इसे व्यक्ति की इच्छा के विरूद्ध् उस पर थोपा जाए.
प्रणाली[संपादित करें]
मानसिक[संपादित करें]
अनौपचारिक मनोचिकित्सक प्रणालियों का एक समूह तैयार किया गया है जो सिज़ोफ्रेनिया के विकास और देखभाल के लिए है। संज्ञान में लाए गए पद्ध्तियों को नैदानिक उपचारों के जोखिमों के साथ चिन्हित किया गया है, विशेषकर जब व्यक्ति तनाव या विस्मय की स्थिति में होता है, इसकी हानियों पर अत्यधिक ध्यान देना, निष्कर्षों पर एकदम पहुंच जाना, आकस्मिक आरोपण करना, सामाजिक और मानसिक स्तरों के बारे में बाधित युक्तिकरण करना, अपने अंदर की भावना को किसी बाहरी स्रोत द्वारा व्यक्त नहीं कर पाना और प्रारंभिक तौर पर दृश्य की समस्या का होना और इसकी एकाग्रता से देखभाल शामिल है।[65][66][67][68] कुछ जाने पहचाने विशेषताओं में दिमाग में वैश्विक न्यूरोकाग्नीटीव हानि, ध्यानाकर्षण, सावधान, समस्या का निदान, कार्यवाही का करना या सामाजिक संज्ञान आदि हैं, जबकि दूसरों को किसी विशेष मामले और अनुभवों से जोड़ते हुए किया जाता है।[57][69] "अधारदार प्रभाव" के सामान्य् तौर पर होने के बावजूद हाल के निष्कर्षों से पता चला है कि कई व्यक्तियों में सिज़ोफ्रेनिया के दौरान उच्च भावुक प्रतिउत्तरों, विशेषकर तनावग्रस्त या नकारात्मक इंद्रियो और ऐसी विकृति के संवेदनशीलता लक्षणों के समरूप व्याप्ति का कारण भी बनती है।[10][70][71] कुछ उदाहरण यह सुझाते हैं कि अस्पष्ट विश्वास की विषयवस्तु और मनोविकृति का अनुभव भावनाओं के कारण विकार के रूप में प्रदर्शित हो सकता है और एक व्यक्ति अपने अनुभवों को किस प्रकार व्याख्या करता है इसके लक्षणों को प्रभाविकत करता है।[72][73][74][75] इसकी हानियों को दूर रखने के लिए "सुरक्षित आदतों" का उपयोग इसकी आभासों के क्रम में सहायक होता है।[76] मनोवैज्ञानिक प्रणाली की भूमिका के उदाहरण पर आगे आता है उपचारों का प्रभाव जो सिज़ोफ्रेनिया के लक्षणों पर होता है।[77]
तंत्रिकीय[संपादित करें]
मस्तिष्क की कार्यप्रणाली में क्रियात्मक भिन्नताओं के परीक्षण के लिए तंत्रिकीय मनोवैज्ञानिक जांचो और मस्तिष्क प्रतिरूपण तकनीकों जैसे fMRI और PET द्वारा किए गए अध्ययनों से यह पता चला है कि भिन्नताएं अधिकतर ललाट/मस्तिष्क के अग्र भाग (फ्रंटल लोब), हिप्पोकैम्पस और कनपटी के हिस्सों (टेम्पोरल लोब्स) में पायी जाती हैं।[78] इन भिन्नताओं को तंत्रिकीय संज्ञानात्मक (न्यूरोकॉग्निटिव) दुर्बलताओं से जोड़ दिया गया है जिन्हें अक्सर पागलपन/मनोरोग (सिजोफ्रेनिया) समझ लिया जाता है।[79]
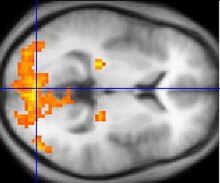
मस्तिष्क के मीजोलिम्बिक मार्ग में डोपामाइन की कार्यप्रणाली (के प्रभाव) पर विशेष रूप से ध्यान केन्द्रित किया गया है। ऐसा करने की एक बड़ी वजह आकस्मिक अध्ययनों के परिणामों यह पता चलना है कि दवाओं का एक समूह, जो डोपामाइन की कार्यप्रणाली को अवरुद्ध कर देता है और जिन्हें फिनोथियाजीन्स के नाम से जाना जाता है, इससे मनोरोग के लक्षणों में कमी आ सकती है। इस अवधारणा की पुष्टि इस तथ्य भी होती है कि एम्फेटामाइन्स, जो डोपामाइन के स्त्राव को ब़ाती है, सिज़ोफ्रेनिया की स्थिति में यह मनोरोग के लक्षणों को बिगाड़ सकती है।[80] एक प्रभावाली अवधारणा, जिसे सिज़ोफ्रेनिया का डोपामाइन सिद्घांत भी कहते हैं, के अनुसार D2 अभिग्राहकों (रिसेप्टर्स) का अत्यधिक सक्रिय होना सिज़ोफ्रेनिया का कारण (सकारात्मक लक्षण) होता है। यद्यपि, सभी मनोरोग प्रतिरोधी प्रभावों में आम, D2 अवरोध के आधार पर 20 वर्षों तक यही माना गया जब तक कि 1990 के दाक के मध्य में PET और SPET प्रतिरूपण (इमेजिंग) के अध्ययनों ने समर्थक प्रमाण नहीं दिए। इस व्याख्या को अब अत्यंत सामान्य समझा जाता है, क्योंकि एक तो नए मनोरोग प्रतिरोधी इलाज (जिसे असामान्य मनोरोग प्रतिरोधी इलाज कहते हैं) भी उतने ही प्रभावी हैं जितने कि पुराने इलाज (जिन्हें आदार मनोरोग प्रतिरोधी इलाज भी कहते हैं), लेकिन यह सिरोटोनिन की कार्यप्रणाली को भी प्रभावित करता है और संभवतः इसमें डोपामाइन अवरोधी प्रभाव थोड़ा कम हो सकता है।[81]
इसके साथ ही सिज़ोफ्रेनिया में न्यूरोट्रांसमीटर ग्लूटामेट और NMDA ग्लूटामेट अभिग्राहक के घटाए गए प्रभाव पर भी ध्यान दिया गया है। इस अवधारणा को उन लोगों के मरणोपरांत मस्तिष्क परीक्षण (पोस्टमॉर्टम बे्रन) में पाए गए असामान्य रूप से कम ग्लूटामेट अभिग्राहकों के स्तर से भी समर्थन मिलता है, जिनका पहले सिज़ोफ्रेनिया के लिए इलाज किया गया था 199,[82] और साथ ही यह खोज कि ग्लूटामेट अवरोधी दवाईयाँ जैसे फिनसाइक्लिडीन और केटामाइन इन परिस्थितियों से जुड़े लक्ष्णों और संज्ञानात्मक समस्याओं का अनुकरण कर सकती है।[83] यह तथ्य कि ग्लूटामेट अभिग्राहक के कम प्रभावाली होने का मतलब है ललाट/मस्तिष्क के अग्र भाग (फ्रंटल लोब) और हिप्पोकैम्पल की कार्यप्रणाली का पता लगाने के लिए किए जानेवाले जाँचों का सटीक ना होना और यह कि ग्लूटामेट डोपामाइन की कार्यप्रणाली को प्रभावित करता है, इन सभी को सिज़ोफ्रेनिया में भामिल किया गया है, जिनके सिजोफ्रेनिया में ग्लूटामेट मार्गों की भूमिका में एक महत्वपूर्ण मध्यस्थ (और संभवतः कारक) होने का पता चलता है।[84] हालांकि सकारात्मक लक्षणों की स्थिति में ग्लूटामैटर्जिक इलाज असफल हो जाता है।[85]
इसके साथ ही सिज़ोफ्रेनिया में मस्तिष्क के कुछ विशेष क्षेत्रों की संरचना और आकार में भिन्नताओं के आधार पर परिणामों में भिन्न्ता देखी जाती है। 2006 में MRI अध्ययनों के विलेशण (मेटाएनालिसिस) से पता चला कि स्वस्थ नियंत्रण (हेल्दी कंट्रोल) वाले रोगियों की तुलना में पहली बार मनोरोग के लक्षणों वाले रोगियों में संपूर्ण मस्तिष्क और हिप्पोकैम्पल वॉल्यूम (मात्रा) में कमी आयी है और यह कि वैन्ट्रीकूलर वॉल्यूम (मात्रा) में वृद्धि हुई है। हालांकि, इन अध्ययनों के अनुसार वॉल्यूम (मात्रा) में औसत बदलाव MRI के तरीकों द्वारा तय की गयी मापन सीमा के नजदीक है, इसलिए यह तय करना भोश रह जाता है कि सिज़ोफ्रेनिया एक तंत्रिकाना (न्यूरोडीजेनेरेटिव) प्रक्रिया है जो उस समय भारू होती है जब इसके लक्षण दिखाई पड़ते हैं, या यह कि इसे एक ऐसी तंत्रिकीय विकास (न्यूरोडेवलपमेंटल) की प्रक्रिया समझना बेहतर है, जिसमें कम उम्र में ही मस्तिष्क की असामान्य मात्रा (वॉल्यूम) तैयार हो जाती है।[86] पहले एपिसोड की मनोविकृतियों में आदार मनोरोग प्रतिरोधी दवाओं (साइकोसिस टिपिकल एंटीसाइकोटिक्स) जैसे हैलोपेरिडल का संबंध ग्रे मैटर वॉल्यूम में अत्यधिक कमी से था, जबकि असामान्य मनोरोग प्रतिरोधी दवाओं जैसे ओलान्जेपिन से नहीं था।[87] गैरमानवीय प्राइमेट्स के अध्ययनों से पता चला कि आदार मनोरोग प्रतिरोधी दवाओं और असामान्य मनोरोग प्रतिरोधी दवाओं, दोनों में ग्रे (धूसर/भूरा) और व्हाइट (सफेद) मैटर (सफेद) में कमी पायी गयी।[88]
2009 में डिफ्यूजन टेंसर प्रतिरूपण अध्ययनों के विलेशण (मेटाएनालिसिस) से सिज़ोफ्रेनिया में भिन्नात्मक एनिसोट्रोपी में कमी की दो लगातार क्षेत्रों का पता चला. एक क्षेत्र तो बाँएं फ्रंटल लोब में था, जो फ्रंटल लोब, थैलेमस और सिंगुलेट जाइरस को जोड़ते हुए व्हाइट मैटर ट्रैक्ट के आरपार तक था और दूसरा क्षेत्र टेम्पोरल लोब में था, जो फ्रंटल लोब, इन्सुला, हिप्पोकैम्पसएमिग्डाला, टेम्पोरल और ओक्सिपीटल लोब को जोड़ते हुए व्हाइट मैटर ट्रैक्ट के आरपार तक गया था। लेखक का कहना है कि सिज़ोफ्रेनिया में व्हाइट मैटर ट्रैक्ट के दो नेटवर्क प्रभावित हो सकते हैं, जिससे उन ग्रे मैटर क्षेत्रों के 'संपर्क टूट जाने' की संभावना रहती है जिनसे ये जुड़े होते हैं।[89] fMRI अध्ययनों के दौरान सिज़ोफ्रेनियाके रोगियों में मस्तिष्क के डिफॉल्ट नेटवर्क और टास्कपॉजिटिव नेटवर्क में गहरा संबंध देखा गया और यह क्रमाः अन्तरावलोकन और बाह्य अवलोकन के प्रति प्रति ध्यान का अत्यधिक अनुकूलन प्रदर्शित कर सकता है। अधिक विरोधी दो नेटवर्क के बीच सहसंबंध नेटवर्क के बीच अत्यधिक प्रतिद्वंद्विता पता चलता है।[90]
जांच और निवारण (रोकथाम)[संपादित करें]
सिज़ोफ्रेनिया की विकसित अवस्थाओं के लिए कोई विवसनीय मापण नहीं हैं, हालांकि आनुवांक कारणों के साथ-साथ गैरदुर्बलकारी मनोविकृतियां, दोनों का संयोग, किस प्रकार बाद के इलाज में एक बेहतर अनुमान दे सकते हैं, इस विशय पर भाोधकार्य जारी हैं।[91] ऐसे व्यक्ति जो 'अत्यधिक जोखिमपूर्ण मानसिक अवस्था' की श्रेणी में आते हैं, जिनमें सिज़ोफ्रेनिया की पारिवारिक पृश्ठभूमि के साथसाथ अस्थायी या स्वनियंत्रित मनोविकृतियों के लक्षण शामिल हैं, उनमें एक वशर के बाद की परिस्थितियों के आधार पर इलाज की संभावना 20-40 प्रतित तक होती है।[92] मनोवैज्ञानिक इलाजों और दवाओं का इस्तेमाल पूर्ण रूप से विकसित सिज़ोफ्रेनिया के रोगियों की तुलना में 'अत्यधिकजोखिम' की श्रेणी में आनेवाले व्यक्तियों में, संभावनाओं को कम करने में कहीं अधिक प्रभावी पाया गया है।[93] हालांकि, मनोरोग प्रतिरोधी इलाजों के दुश्प्रभावों के सन्दर्भ में, उन लोगों का इलाज कहीं अधिक विवादित है,[94] जो कभी सिज़ोफ्रेनिया का िकार नहीं हुए, विशकर डिस्फीगरिंग टारडाइव डिस्किनेसिया के लक्षणों वाले और दुर्लभ परंतु कहीं अधिक मारक न्यूरोलेप्टिक मैलाइनेन्ट सिंड्रोम वाले रोगियों में.[95] सिज़ोफ्रेनिया की रोकथाम के लिए सबसे अधिक इस्तेमाल होनेवाले स्वास्थ्य सुरक्षा उपायों ने जोखिमों और प्रारंभिक लक्षणों के बारे में जानकारी देनेवाले जन जागरूकता अभियानों का रूप ले लिया है, जिनका उद्देय बीमारी का पता लगाना और जो लोग इलाज में देर करते हैं उन्हें शीघ्र इलाज देकर स्थिति में सुधार लाना है।[96] नयी चिकित्सकीय सोच यह कहती है कि मनोविकृति की स्थिति में भी शीघ्र हस्तक्षेप बाद के एपिसोड को रोकने और सिज़ोफ्रेनिया से जुड़ी दीर्घकालिक अक्षमता को रोकने का एक प्रतिगामी निरोधक उपाय है।
प्रबंधन[संपादित करें]

इस रोग से मुक्ति की अवधारणा अभी तक विवादित है, क्योंकि इसकी परिभाषा पर कोई एकमत (सामंजस्य) नहीं है, हालांकि लक्ष्णों को दूर करने के लिए कुछ उपाय हाल ही में सुझाए गए हैं।[97] सिज़ोफ्रेनिया के इलाज का प्रभावी होना अक्सर मानक तरीकों पर निर्भर समझा जाता है, इनमें से एक अत्यंत आम तरीका है सकारात्मक और नकारात्मक लक्षणों का मापण (PANSS) है।[98] लक्ष्णों का प्रबंधन और कार्यक्षमता को ब़ाना, रोगमुक्ति की तुलना में कहीं अधिक प्रभावी माना जाता है। इसके इलाज की खोज 1950 के दाक के मध्य में क्लोरप्रोमाजिन के विकास और प्रस्तुतिकरण के साथ हुई। [99] इसके लिए धीरे-धीरे एक रिकवरी मॉडल को अपनाया गया, जिसमें उम्मीदों को ब़ाने, साक्तिकरण और सामाजिक मान्यता पर जोर दिया गया।[100]
सिज़ोफ्रेनिया की गंभीर स्थितियों में अस्पताल में भर्ती करने की आवयकता पड़ सकती है। यह स्वैच्छिक (अगर मानसिक अवस्था इसकी इजाजत देती है) या अनैच्छिक (अनैच्छिक तथाकथित सावर्जनिक या अनैच्छिक प्रतिबद्धता) भी हो सकता है। भर्ती की प्रक्रिया में बदलाव (डीइंस्टीट्यूनलाइजोन) के कारण इसके लिए अब लंबे समय तक अस्पताल में रहना उतना आम नहीं रह गया है, हालांकि ऐसा करने की जरूरत पड़ सकती है।[101] अस्पताल में भर्ती करने के बाद (या इसके स्थान पर), उपलब्ध सहायक सेवाओं में केद्रों पर पहुंचना (ड्रॉपइन सेंटर्स), सामुदायिक मानसिक स्वास्थ्य दल के सदस्य का घर आकर देखना, या सहयोगी सामुदायिक उपचार दलों, सहयोगी कर्मचारियों[102] और रोगीनियंत्रित सहायता समूहों को इसमें भामिल किया जा सकता है।
अनेकों गैरपिचमी संप्रदायों में यह मान्यता है कि सिज़ोफ्रेनिया का इलाज केवल अधिक अनौपचारिक, समुदायनियंत्रित तरीकों से हो सकता है। विव स्वास्थ्य संगठन द्वारा कई दाकों से किए जा रहे अनेकों अंतर्राष्ट्रीय सर्वेक्षणों से यह पता चला है कि गैरपिचमी दों में सिज़ोफ्रेनिया का इलाज कराए रोगियों की स्थिति पिचमी दों के लोगों की तुलना में औसतन कहीं बेहतर है।[103] अनेकों चिकित्सक और शोधकर्ता यह संदेह व्यक्त करते हैं कि सामाजिक जुड़ाव और स्वीकृति के संबंधित स्तरों में अंतर इसकी एक वजह है,[104] हालांकि, इन नतीजों को स्पश्ट करने के लिए अभी पास्परिकसांस्कृतिक अध्ययनों की जरूरत है।
इलाज/उपचार[संपादित करें]
सिज़ोफ्रेनिया के लिए पहले स्तर का मनोचिकित्सकीय इलाज है मनोरोग प्रतिरोधी उपचार.[105] इससे मनोरोग के सकारात्मक लक्ष्णों को कम किया जा सकता है। ज्यादातर मनोरोग प्रतिरोधी दवाएं अपने मुख्य प्रभाव को दिखाने में 7-14 दिनों का समय लेती है। वर्तमान में उपलब्ध मनोरोग रोधी औषधि काम नहीं करते हैं, हालांकि, नकारात्मक लक्षणों में महत्वपूर्ण सुधार करने के लिए और ज्ञान में सुधार का श्रेय नित्यचर्या को दिया जा सकता है।[106][107][108][109]
नवीन व असामान्य मनोविकृति रोधी दवाएं सामान्यतः पुराने असामान्य मनोविकृति रोधी के लिये इस्तेमाल की जाती हैं, परंतु वे महंगी हैं व इनसे वजन बढने व मोटापे से संबंधित बीमारियों की आशंका होती है।[110] सन् 2008 में, यूएस नॅशनल इंस्टीटयूट ऑफ मेन्टल हैल्थ (प्रभावी हस्तक्षेप की जांच हेतु क्लिनिकल मनोविकृति रोधी परीक्षण अथवा CATIE) द्वारा किये गए आकस्मिक परीक्षण के परिणामों में ये पाया गया, कि एक प्रथम पीढी के प्रतिनिधी स्वरूप पाया जाने वाला मनोविकृति रोधी, परफैन्जाईन, अनेक नवीन दवाओं (ओलान्झापाईन, परफैन्जाईन, क्वेटियापाईन, रिस्पेरीडोन, अथवा झिप्रासिडोन) के 18 माह की मात्रा की अपेक्षा अधिक प्रभावशाली व किफायती है। सबसे ज्यादा मरीज जिस असामान्य सायकोटिक को जारी रखना चाह रहे थे, अर्थात ओलान्झापाईन, उसमें वजन बढने व उपापचय तंत्र में गडबडी होने के जोखिम थे। क्लोझापाईन उन मरीजों के लिये सबसे ज्यादा असरकारी था जो अन्य दवाओं पर कोई प्रतिक्रिया नहीं देते थे। चूंकि इसके परीक्षण में टरडाईव डायस्किनेसिया के मरीजों को नहीं लिया गया था, अतः इस प्रकार के लोगों पर इसके प्रभावों का पता नहीं लगाया जा सका है।[111]
चूंकि इसमें काफी कम पश्चात प्रभाव सामने आए थे जो कि गतिशीलता को प्रभावित कर सकते थे, असामान्य एन्टीसायकोटिक्स कई वर्षों से ही सिज़ोफ्रेनिया के लिये प्रथम पंक्ति का इलाज रहा है, जब तक कि कुछ दवाओं को जो कि इसी श्रेणी में थे, उन्हे फूड एन्ड ड्रग एडमिनिस्ट्रेशन द्वारा सिजोफ्रेनिया से पीडित बच्चों और किशोरों के लिये हानिरहित नहीं मान लिया गया। ये फायदा मिला ज़रूर परंतु मोटापा और उपापचय दर में गडबडी के साथ जिसके चलते लंबे समय तक इसका उपयोग प्रश्नार्थक रहा। खासकर बच्चों और किशोरों में सिज़ोफ्रेनिया होने पर उन्हे दवाईयों के साथ ही पारिवारिक व्यवहार चिकित्सा भी दी जानी चाहिये। [3]
वर्तमान आलोचनाओं ने उस दावे का खन्डन किया है जिसमें ये कहा जाता है कि असामान्य एन्टीसायकोटिक्स में कुछ अतिरिक्त पिरामिडल पश्चात प्रभाव होते हैं, वह भी खासकर तब जब इसकी कम मात्रा ली जाए अथवा निम्न पोटेन्सी का मनोविकृति रोधी चुना जाए.[112]
सिज़ोफ्रेनिया से पीडित महिलाओं में असामान्य मनोविकृति रोधी इस्तेमाल करने पर प्रोलैक्टिन इल्वेशन का असर देखा गया है।[113] अभी ये तय नहीं है कि नवीन एन्टीसायकोटिक्स न्यूरोलेप्टिक मैलिग्नंट सिन्ड्रोम की आशंका को कम करते हैं या नही, ये एक दुर्लभ परंतु गंभीर व खतरनाक न्यूरोलॉजिकल समस्या है जो कि न्यूरोलेप्टिक अथवा मनोविकृति रोधी दवाओं के विपरीत प्रभाव के रूप में होती है।[114]
औषधियों के प्रतिक्रिया लक्षण अलग अलग हैं: चिकित्सा प्रतिरोधक सिज़ोफ्रेनिया जैसे शब्द का इस्तेमाल उस स्थिती में किया जाता है जब दो अलग एन्टीसायकोटिक्स के लक्षण सही नहीं पाए जाते.[115] इस श्रेणी के मरीज को क्लोजापाईन दी जा सकती है,[116] एक दवा जिसका प्रभाव सही था परंतु अनेक प्रकार के पश्चात प्रभाव थे जिनमें शामिल है एग्रान्यूलोसयटोसिस और मायोकार्डिटिस.[117] क्लोजापाईन में सिजोफ्रिनिक मरीजों में बीमारी कम होने की प्रवृत्ति होती है।[118] अन्य मरीजों के लिये जो नियमित दवाई नहीं ले सकते अथवा नहीं लेना चाहते, एन्टीसायकोटिक्स के दीर्घावधि डिपोट प्रिपरेशन सही होंगे जिन्हे प्रति दो सप्ताहों में दिया जाएगा जिससे इसप्र नियंत्रण किया जा सके। युनाईटेड स्टेट्स और ऑस्ट्रेलिया, ये दो ऐसे देश हैं जहां पर कानूनन ये प्रावधान है कि इस प्रकार की जबर्दस्ती की जानेवाली चिकित्सा को जारी रखा जाए, उन मरीजों के लिये जो चिकित्सा नहीं लेना चाहते परंतु बाकी समय सामान्य होते हैं। कम से कम एक अध्ययन ने ये सलाह दी है कि लंबी अवधि में कुछ मरीज, एन्टीसायकोटिक्स लिये बिना भी सही सेहत पा सकते हैं।[119]
मनोवैज्ञानिक व सामाजिक हस्तक्षेप[संपादित करें]
सिज़ोफ्रेनिया के इलाज के लिये मनोवैज्ञानिक इलाज की भी सलाह दी जाती है परंतु इसकी सेवाएं अधिकांश फार्माकोथैरेपी पर जाकर टिक जाती हैं क्योंकि इसमें प्रतिपूर्ति व प्रशिक्षण की कमी है।[120]
कॉग्निटिव बिहेवियरल थैरेपी (CBT) का उपयोग विशिष्ट लक्षणों के लिये किया जाता है[121][122][123] और इसके द्वारा अन्य लक्षणों का निदान किया जाता है यथा आत्मसम्मान, सामाजिक समारंभ और अंर्तदृष्टि. बहरहाल पूर्व परीक्षणों के परिणाम किसी निष्कर्ष तक नहीं पहुंच पाए थे।[124] चूंकि अब ये थैरेपी 1990 के शैशव काल से अब तक काफी प्रगति कर चुकी है, हाल ही में हुए कुछ पुनर्निरीक्षणों से ये मालूम हुआ है कि CBT की चिकित्सा सिज़ोफ्रेनिया के सायकोटिक लक्षणों पर कारगर होती है।[125][126]
एक अन्य प्रकार है कॉग्नेटिव रेमेडियेशन थैरेपी, एक ऐसी तकनीक जिसमें कभी कभार सिज़ोफ्रेनिया में मौजूद रहने वाले न्यूरोकॉग्निटिव कमी पर इलाज किया जाता है। न्यूरोसायकोलॉजिकल पुनर्वास की इस तकनीक पर आधारित पूर्व साक्ष्य इसके संज्ञानात्मक प्रभाव दिखाते हैं, इसमें कुछ बदलाव यथा मस्तिष्क सक्रियता को लेकर किये जा सकते हैं जिन्हे fMRI द्वारा नापा जा सकता है।[127][128] इसी के समान एक और तरीका है जिसे कॉग्निटिव इन्हान्समेन्ट थैरेपी कहा जाता है, ये सामाजिक संज्ञान के साथ ही न्यूरोकॉग्निशन पर भी अपना प्रभाव दिखाता है।[129]
पारिवारिक चिकित्सा जिसे सिज़ोफ्रेनिया के पीडित व्यक्ति से संबंधित पूरे परिवार पर लागू किया जाता है, इसके सकारात्मक परिणाम मिले हैं यदि इसे लंबे समय तक उपयोग में लाया जाए.[130][131][132] इसमें चिकित्सा के अलावा, सिज़ोफ्रेनिया के मरीज से संबंधित परिवार को जिन दबावों का सामना करना पड़ता है अथवा देखभाल करने वालों की समास्याओं से संबंधित पुस्तकें भी इन दिनों काफी मात्रा में उपलब्ध है।[133][134] सामाजिक कार्यों के प्रशिक्षण से सकारात्मक व नकारात्मक, दोनो प्रकार के परिणाम सामने आए हैं।[135][136] कुछ परीक्षणों ने कुछ सृजनात्मक व खासकर संगीत चिकित्सा के भी सकारात्मक परिणामों के संकेत दिये हैं।[137][138][139]
सोटेरिया मॉडल भी एक अन्य विकल्प है जिसमें अस्पताल में ही चिकित्सा की जाती है लेकिन कम से कम दवाईयों का उपयोग किया जाता है। इसे मल्टीलिउ थैरेपेटिक रिकवरी मैथड कहा जाता है, इसे इसके खोजकर्ता द्वारा इस प्रकार से बताया गया है, दिन के 24 घन्टों में फिनोमेनोलॉजिक इन्टर्वेन्शन्स का प्रयोग अव्यावसायिक कर्मचारियों द्वारा किया जाता है, इसमें बिना किसी न्यूरोलेप्टिक दवा के इलाज होता है, इसमें एक छोटा, घर के जैसा, शांत, मदद के लिये तत्पर, सुरक्षात्मक व सहनीय सामाजिक वातावरण बनाया जाता है।'[140] बहरहाल इसके खोज परिणाम सीमित है, 2008 के परिणामों में ये पाया गया था कि जिन मरीजों में प्रथम व द्वितीय एपिसोड का सिज़ोफ्रेनिया होता है, उनके इलाज के समान ही ये कार्यक्रम भी प्रभावी है।[141]
अन्य[संपादित करें]
इलेक्ट्रोकॉन्क्लुजिव थैरेपी, इसे सबसे पहले दी जाने वाली चिकित्सा में स्थान नहीं दिया जा सकता परंतु ऐसी स्थिति में, जब अन्य चिकित्सा की कोई प्रतिक्रिया न हो। तब ये थैरेपी ज्यादा कारगर होती है जब कैटेटोनिया के लक्षण भी सामने होते हैं,[142] और इसका उपयोग NICE की यूके मार्गदर्शिका के अनुसार किया जाता है जिसके तहत कैटेटोनिया के लक्षण होने पर ही इसका उपयोग होता है। सीधे सिज़ोफ्रेनिया पर इसका प्रयोग नहीं किया जाता.[143] सायकोसर्जरी एक काफी कम उपयोग में आनेवाली चिकित्सा है व इसकी सिफारिश नहीं की जा सकती.[144]
सेवाओं का उपयोग करने वाले आंदोलन की उपस्थिती यूरोप व युनाईटेड स्टेट्स में आवश्यक हो गई है, कुछ समूह जैसे हियरिंग वॉईसेस नेटवर्क व पैरानोईया नेटवर्क द्वारा अपनी ओर से एक सोच बनाई गई है जिससे सामान्य चिकित्सा से हटकर काम करने वाले चिकित्सकों को मदद प्रदान की जा सके। इसमें मानसिक चिकित्सा या मानसिक स्वास्थ्य के चलते व्यक्तिगत अनुभवों का उपयोग ना करते हुए वे इसमें सामाजिक स्वीकार्यता को बढाने की ओर प्रयासरत हैं। अस्पतालों और उपभोक्ताओं द्वारा चलाए जा रहे कार्यक्रमों में भागीदारी होना आम हो गया है, इसमें सामाजिक व्यवहार की चिकित्सा की जाती है व पुनः अस्पताल में भर्ती होने की क्रिया की रोकथाम की जाती है।[145]
पूर्वानुमान (प्रॉग्नोसिस)[संपादित करें]
पाठ्यक्रम[संपादित करें]

विश्व स्वास्थ्य संगठन के सहकार्य से संचालित व सन् 2001 में प्रकाशित, द इंटरनैशनल स्टडी ऑफ सिज़ोफ्रेनिया (ISoS), ये एक लंबी प्रक्रिया से भरा परीक्षण था, जिसमें विश्व भर से, सिजोफ्रेनिया के 1633 पीडितों को शामिल किया गया था। इसमें परिवर्तनों को व परिणामों को नोट किया गया, इनमें से आधी संख्या आगे के परीक्षणों के लिये उपलब्ध रही और उनमें सकारात्मक परिणाम दिखाई दिये व 16 प्रतिशत मरीजों में बिना किसी विशेष कारण के परिणामों में देरी हुई। और आम तौर पर, पहले दो वर्षों में इस पाठ्यक्रम को दीर्घकालिक पाठ्यक्रम की भविष्यवाणी की। साधारणतः प्रथम दो वर्षों के पाठयक्रम को दीर्घावधि पाठयक्रम माना गया था। जल्दी सामाजिक हस्तक्षेप भी बेहतर परिणाम से संबंधित था। इसके परिणामों में मरीजों को एक स्थान से दूसरे स्थान ले जाना, देखभाल करने वाले और क्लिनिक के कर्मियों को लिया गया जो कि इस बीमारी संबंधी पूर्व धारणा से परे था।[146] उत्तरी अमेरिका के कुछ अधोमुखी परीक्षणों के अनुसार इन परिणामों में विविधता पाई गई, बहरहाल इनका औसत रूप से अन्य सायकोटिक व सायकैट्रिक उपद्रवों की तुलना में खराब था। एक सामान्य संख्या के सिज़ोफ्रेनिया के मरीजों में सब कुछ सामान्य व सही पाया गया, इस परीक्षण की समालोचना से ये प्रश्न सामने आया कि संभव है इनमें से कुछ मरीजों को मेन्टेनन्स चिकित्सा की आवश्यकता नहीं थी।[147]
एक कठोर स्वास्थ्य लाभ मानदंड (सकारात्मक और नकारात्मक लक्षणों में समरूपी कमी और दो वर्षों तक लगातार पर्याप्त सामाजिक और व्यावसायिक कार्यविधि) ने प्रथम पांच वर्षों के भीतर 14% का स्वास्थ्य लाभ पाया।[148] एक 5 वर्षीय सामुदायिक परीक्षण के अनुसार 62 प्रतिशत मरीजों में संपूर्ण विकास देखा गया जो कि क्लिनिकल व कार्यरत परिणामों का एकत्र परिणाम था।[149]
विश्व स्वास्थ्य संगठन के अध्ययनों में ये देखा गया है कि वे व्यक्ति, जो सिज़ोफ्रेनिया से ग्रस्त हैं, वे ज्यादातर विकासशील देशों में हैं (भारत, कोलंबिया व नाईजीरिया) और विकसित देशों में कम (युनाईटेड स्टेट्स, युनाईटेड किंगडम, आयरलैन्ड, डेनमार्क, चेक रिपब्लिक, स्लोवाकिया, जापान व रशिया),[150] जबकि मनोविकृति रोधी दवाएं सर्वत्र उपलब्ध नहीं है।
स्वास्थ्य लाभ को परिभाषित करना[संपादित करें]
सभी अध्ययनों की दरों को सही नहीं माना जा सकता क्योंकि छूट और स्वास्थ्य लाभ की परिभाषाएं सभी स्थानों पर भिन्न हैं। "सिज़ोफ्रेनिया कार्यकारी समूह में छूट" के द्वारा आदर्श छूट की श्रेणियों को तय किया गया है जिसमें "कोर चिन्हों व लक्षणों में सकारात्मकता दिखाई देना कि बचे हुए लक्षण इतने कम स्तर के हो कि वे व्यवहारगत रूप से दिखाई न दें और सामान्य सिज़ोफ्रेनिया के परीक्षण में सामने न आ पाएं".[151] अनेक अनुसंधानों में एक आदर्श स्वास्थ्यलाभ मानदन्ड को भी प्रस्तावित किया है, इसमें डीएसएम की परिभाषा के रूप में कहा गया है कि, "कार्य के प्रेमोरबिड स्तर तक पुनः पहुंचना" अथवा "संपूर्ण क्रियाओं की ओर पुनः लौटना" इसे एक अपर्याप्त, नापने में असंभव, समाज के सामान्य नियमों से परे चूंकि समाज द्वारा सामान्य मनोवैज्ञानिक क्रियाओं को किस प्रकार से लिया जाता है और स्वयं के अवसाद व क्षति को किस रूप में लिया जाता है।[152] कुछ मानसिक स्वास्थ्य के व्यावसायिकों में कुछ अलग ही प्रकार की सोच व विचार होंगे जो कि निदान करने वाले व अन्य लोगों से भिन्न होंगे। [153] एक लगभग सभी अनुसंधान मानदंडों के प्रमुख सीमा के व्यक्ति अपना मूल्यांकन और उनके जीवन के बारे में भावनाओं का पता विफलता है। इन सभी खोज कार्यक्रमों की एक सीमित कसौटी होती है, वो ये कि इनमें से कोई भी स्वयं मरीज के स्वयं के प्रति आकलन और जीवन के प्रति दृष्तिकोण को महत्व नहीं देता. सिज़ोफ्रेनियाव स्वास्थ्य लाभ के मध्य निरंतर आत्मसम्मान में कमी, मित्रों व परिवारजनों से दूरी, सामाजिक जीवन व करियर में अवरोध और सामाजिक स्तर में क्षति जैसे तथ्य साथ होते हैं "कुछ ऐसे अनुभव, जिन्हे सही किया या भुलाया नही जा सकता."[100] एक काफी प्रभावी मॉडल, स्वास्थ्य लाभ को एक ऐसी प्रक्रिया के रूप में लेता है, जो नशे या शराब के बाद की स्थिती के बराबर होती है व वास्तविक आत्मिक सफर के रूप में एक स्वास्थ्य लाभ होता है जिसमें आशा, चयन, सशक्तिकरण, सामाजिक जुडाव व उपलब्धियों से मदद मिलती है।[100]
अनुमानकर्ता[संपादित करें]
सही व संपूर्ण प्रोग्नोसिस के लिये अनेक कारक जिम्मेदार हैं: स्त्री होना, तेजी (बनाम घातक) लक्षणों का आंतरिक चित्र, प्रथम एपिसोड की लंबी उम्र, प्रमुख रूप से सकारात्मक लक्षण, मनोवृत्ति संबंधी लक्षणों का उपस्थित होना और एक सही बीमारी पूर्व का कार्य.[154][155] किसी भी व्यक्ति की शक्तियां और आंतरिक स्रोत मायने रखते हैं, जैसे कि मनोवैज्ञानिक लचीलापन, इसे भी सही प्रोग्नोसिस के साथ जोडा जा सकता है।[147] .लोगों से मिलने वाला सहयोग व व्यवहार, इसका काफी अच्छा प्रभाव सामने आ सकता है, अनुसंधानों में इन सत्रों को नकारात्मक तरीके से लिया जाता है अर्थात कठिन घटनाओं का समय, नियंत्रण में रखने वाला व्यवहार जिसे सामान्यतः "एक्सप्रेस्ड इमोशन" कहा जाता है जो कि निरंतर फिर से बीमार हो जाने से संबंध रखता है।[156] सामान्यतः सभी अनुसंधान पूर्वानुमानित लक्षणों को प्राकृतिक कारणों से जोडते हैं, जबकि इनके बीच कार्य कारण संबंधों का लगभग अभाव ही होता है।
मृत्युदर[संपादित करें]
लगभग 168,000 स्वीडिश नागरिकों पर किये गए सायकेट्रिक चिकित्सा के परिणामों के अनुसार, सिज़ोफ्रेनिया में औसत सामान्य जीवन अपेक्षा 80 से 85 प्रतिशत तक थी जो कि सामान्य जनसंख्या की होती है, इनमें भी पुरूषों की अपेक्षा महिलाओं का जीवन अधिक होता है और उनमें सिज़ोफ्रेनिया होने के पीछे के कारणों में शोषण, व्यक्तित्व संबंधी समस्याएं, हृदयाघात अथवा स्ट्रोक के स्थान पर सामान्य कारण ही प्रमुख होते हैं।[157] अन्य कारणों में से है धूम्रपान[158] कुपोषण, कम व्यायाम व सायकियेट्रिक दवाईयों के दुष्परिणाम.[159]
सिज़ोफ्रेनिया में सामान्य से अधिक आत्महत्या की दर होती है। इसे पहले 10 प्रतिशत माना गया था परंतु वर्तमान में किये गए अध्ययनों के चलते इसकी दर 4 9 प्रतिशत आंकी गई है और ये सामान्यतः प्रथम बार अस्पताल में भर्ती होने के बाद होता है।[160] कई बार एकाधिक प्रयास होते हैं।[161] इसमें अनेक जोखिम व कारण शामिल हैं।[162][163]
हिंसा[संपादित करें]
सिज़ोफ्रेनिया और हिंसा के मध्य का संबंध हमेशा से ही विवादास्पद रहा है। वर्तमान अध्ययनों के अनुसार सिज़ोफ्रेनिया में हिंसा करने वाले लोगों का प्रतिशत, किसी भी अन्य लक्षण न होने वाले व्यक्तियों से अधिक होता है परंतु इसमें मद्यपान करने वाले लोगों का प्रतिशत सर्वाधिक होता है और इसमें भिन्नता तब आती है अथवा अंतर कम हो जाता है जब संबध्द कारकों को ध्यान में रखा जाता है, सामान्यतः सामाजिक अस्थिरता और दुरूपयोग होना.सन्दर्भ त्रुटि: <ref> टैग के लिए समाप्ति </ref> टैग नहीं मिला[164][165]
सिज़ोफ्रेनिया में सायकोसिस का होना सामान्यतः हिंसक क्रियाकलापों से ज्यादा संबध्द होता है। इस संबंध में डिल्यूजन्स अथवा हैल्युसिनेशन्स से संबंधित भूमिकाओं पर अधिक जानकारी नहीं है, परंतु डेल्युजनल जेलसी, धमकी पर विश्वास और हैल्युसिनेशन्स संबंधी नियामकता. ये देखा गया है कि कुछ विशेष प्रकार के व्यक्ति, जिन्हे सिज़ोफ्रेनिया होता है, वे अपराधों में अधिक संलग्न होते हैं, इनमें अध्ययन में तकलीफ पाने वाले व्यक्ति, कम IQ अथवा बुध्दिमत्ता वाले व्यक्ति, कन्डक्ट डिसऑर्डर, अरली ऑनसेट सब्स्टेन्स मिसयूज और प्रारंभिक निदान में हिंसक होना.[166]
सिज़ोफ्रेनिया से ग्रस्त मरीजों में सबसे ज्यादा प्रतिशत उनका होता है जो किसी प्रकार के हिंसक अपराध के शिकार होते हैं, ये किसी भी अन्य कारक की तुलना में 14 गुना अधिक होता है।[167][168] दूसरा कारक होता है शराब से संबंधित[169] व कम आयु के लोगों में हिंसा का प्रभाव सबसे अधिक होता है। सिज़ोफ्रेनिया के मरीजों द्वारा अथवा उनपर होने वाली हिंसा का असर पारिवारिक संबंधों पर होता है[170] और ये क्लिनिकल सेवाओं का एक मुद्दा है[171] और अधिक बड़े समुदाय में.[172]
मरक विज्ञान (इपिडेमियोलॉजी)[संपादित करें]

सिज़ोफ्रेनिया पुरूष व महिलाओं में समान रूप से होता है, पुरूषों में इसके लक्षण जल्दी दिखाई देते हैं, ये सामान्यतः 20-28 वर्ष की आयु में पुरूषों में और 26-32 की उम्र में महिलाओं में नज़र आता है।[173] बचपन में इसके लक्षण दिखाई देना दुर्लभ होता है,[174] साथ ही मध्यवय या वृध्दावस्था में भी कम होता है।[175] लाइफटाइम सिज़ोफ्रेनिया अर्थातऐसे व्यक्ति, जिन्हे जीवन में किसी भी आयु में सिज़ोफ्रेनिया हो सकता है, उनका प्रतिशत मुश्किल से 1 प्रतिशत होता है। बहरहाल सन् 2002 में हुए अध्ययन के अनुसार ये प्रतिशत घटकर 0 55 प्रतिशत रह गया है।[176] सिज़ोफ्रेनिया से संबंधित अनेक खोजों के बावजूद विश्व के अनेक भागों में ये एक समान गति से होता है, इसका प्रचलन अनेक देशों में अलग प्रकार का है,[177] देशों के मध्य,[178] और स्थानीय व पड़ोसी स्तर पर.[179] एक स्थिर कारक संबद्ध है शहरी वातावरण में रहने वाले लोगों के साथ, यहां तक कि नशे के कारक का प्रयोग, इथनिक समूह और सामाजिक समूह को नियंत्रण में रखा गया था।[51] सिज़ोफ्रेनिया विकलांगता का प्रमुख कारण है। सन् 1999 में 14 देशों में हुए अध्ययन के अनुसार, सक्रिय सायकोसिस, विकलांगता का तीसरा सबसे बड़ा कारण रहा जो कि क्वाड्रिप्लोजिया और डेमेन्टिया के बाद है व पैराप्लेजिया व अंधेपन से पहले है।[180]
इतिहास[संपादित करें]
सन् 1800 से पूर्व काल में ऐतिहासिक रिकॉर्ड में सिज़ोफ्रेनियासे संबंधित लक्षणों का होना संभव नहीं था, परंतु परेशानी, बुद्धिमत्ता में कमी अथवा अनियंत्रित व्यवहार जैसे लक्षण देखे जा सकते थे। सन् 1797 में किया गया केस रिपोर्ट, जो जेम्स मैथ्यूज व फ़िलिप्स पीनल द्वारा बनाया गया था, जिसका प्रकाशन सन 1809 में हुआ, उसे चिकित्सकीय साईकेट्रिक इतिहास का सबसे पहला केस माना जाता है।[181] सीजोफ़्रिनिया को सबसे पहले बच्चों और किशोरों में होने वाले सिन्ड्रोम के रूप में, 1853 में बेनेडिक्ट मोरेल ने पहचाना था, इसे डेमेन्से प्रेकोसे (अर्थात असली दिमेन्तिया) का नाम दिया गया। दिमेन्तिया प्रायकॉक्स नामक शब्द को सर्वप्रथम सन 1891 में अर्नॉल्ड पिक द्वारा एक सायकोटिक डिसऑर्डर के संबंध में इस्तेमाल किया गया था। सन 1893 में एमिल के पोलिन ने देमेन्तिया प्रेकोसे व मूड में होने वाले परिवर्तनों के मध्य संबंध की व्याख्या की (इसे मैनिक डिप्रेशन कहा गया व उसमें युनिपोलर व बायपोलर दोनो को जोडा गया). केपेलिन को विश्वास था कि देमेन्तिया प्रेकोसे प्रारंभिक रूप से दिमागी बीमारी थी,[182] और एक विशेष प्रकार का दिमेन्तिया, अन्य प्रकार के दिमेन्तिया से अलग था, जैसे कि अल्जाईमर की बीमारी जो कि उम्र के आखरी दौर में होती है।[183]
शब्द सिजोफ्रेनिया - जिसका शब्दशः अर्थ है मस्तिष्क का विभक्त हो जाना और ये ग्रीक शब्द से आया है schizein (σχίζειν, "अलग करना") और phrēn, phren- (φρήν, φρεν-, "मस्तिष्क")[184] — इन्हे युगेन ब्लेयुलेर द्वारा सामने लाया गया था सन् 1908 में और इन्हे व्यक्तित्व, विचार, स्मृति और बोध से जोडक़र रखा गया। ब्लेयुलेर ने कुछ 4 प्रकार के नवीन लक्षण बताए:फ्लैटन्ड प्रभाव, आत्मविमोह, द्वैधवृत्ति और विचारों में संबंध.ब्लेयुलेर के अनुसार दिमेन्तिया कोई बीमारी नहीं थी क्योंकि उसके कुछ मरीजों ने इसमें सकारात्मक परिणाम दिखाए और उनकी बीमारी और आगे नहीं बढी और इसीलिये सिज़ोफ्रेनियाका नाम सुझाया गया।
1970 के प्रारंभ में, सिज़ोफ्रेनिया को लेकर निदान की कसौटियां अनेक विवादों से भरी हुई थी, उन्ही का उपयोग वर्तमान सिज़ोफ्रेनिया के मानदन्डों के लिये किया जाता है। ये सन् 1971 के US-UK डायग्नोस्टिक सटडी के बाद और भी साफ हो गया कि सिज़ोफ्रेनिया को अमेरिका में यूरोप के मुकाबले अधिक देखा जाता है।[185] इसके पीछे कारण था US का निदान मानदन्ड, यहां पर DSM-II मैन्युअल का इस्तेमाल किया जाता है जबकि यूरोप में ICD-9 का. डेविड रोसेन्हान का 1972 का अध्ययन, जो कि सायन्स नामक जर्नल में On being sane in insane places के शीर्षक से छपा था, उसमें ये निष्कर्ष निकाला गया व सिज़ोफ्रेनिया के निदान को लेकर US के तरीके को कटघरे में रखा गया।[186] इनमें कुछ ऐसे कारक थे जो सिज़ोफ्रेनिया के निदान से संबध्द थे परंतु संपूर्ण DSM मैन्युअल के कारण DSM-III को 1980 में पुनः प्रकाशित करना पडॉ॰[187]
सिज़ोफ्रेनिया शब्द का गलत अर्थ साधारणतः ये ले लिया जाता है कि पीडित व्यक्ति में विभाजित व्यक्तित्व है। ये सही है कि सिज़ोफ्रेनिया से पीडित कुछ व्यक्तियों में आवाज बदलकर बोलने के कारण ये भ्रम होता है कि इनमें अलग व्यक्तित्व है, परंतु वास्तव में ऐसा नहीं होता। यहां पर ब्लेयुलेर द्वारा सिज़ोफ्रेनिया की व्याख्या के कारण भ्रम उत्पन्न होता है। इस शब्द का सबसे पहला दुरूपयोग कवि टी. एस. इलियट ने अपनी कविता में सन 1933 में "विभक्त व्यक्तित्व" के रूप में किया है।[188]
समाज व संस्कृति[संपादित करें]
क्षति[संपादित करें]
सिज़ोफ्रेनिया के मरीजों में स्वास्थ्य लाभ को लेकर, सामाजिक क्षति का होना सबसे ज्यादा अवरोध का काम करता है।[189] सन् 1999 के अध्ययन के अनुसार किये गए एक नमूने में, 12 8 प्रतिशत अमेरिकी नागरिकों का मत था कि सिज़ोफ्रेनिया के मरीज अधिकांश समय में हिंसक हो सकते हैं, 48 1 प्रतिशत का विचार था कि वे कई बार ऐसे हो सकते हैं। लगभग 74 प्रतिशत से अधिक का कहना ये था कि सिज़ोफ्रेनिया से पीडित व्यक्ति अपने इलाज को लेकर निर्णय लेने के काबिल बहुत ज्यादा नहीं या बिल्कुल भी नहीं होते और 70 2 प्रतिशत का मानना ये है कि इसी प्रकार का व्यवहार वे धन प्रबन्धन संबंधी मुद्दों पर करते हैं।[190] मनोविकृति के लक्षणों वाले व्यक्तियों में हिंसा के लक्षण, सन् 1950 के बाद से दुगुने हो गए हैं जैसा कि एक मेटा एनालिसिस द्वारा बताया गया।[191]
सन् 2002 में, जापानी सोसायटी फॉर सायकेट्री एन्ड न्यूरोलॉजी द्वारा सिज़ोफ्रेनिया शब्द को Seishin-Bunretsu-Byo 精神分裂病 (मस्तिष्क को विभक्त करने वाली बीमारी) से Tōgō-shitchō-shō 統合失調症 (संपूर्णता संबंधी समस्या) बना दिया गया जिससे सामाजिक क्षति को कम किया जा सके। [192] ये नया नाम जैवमनोसामाजिक मॉडल पर आधारित था और इससे घटनाओं का प्रतिशत तीन वर्षों में 36.7 से बढक़र 69.7 हो गया।[193]
आईकॉनिक सांस्कृतिक चित्रण[संपादित करें]
A Beautiful Mind नामक पुस्तक व फिल्म ने नोबल पुरस्कार विजेता गणितज्ञ जॉन फोर्ब्स नैश के जीवन को लिपिबद्ध किया जिनका इलाज सिज़ोफ्रेनिया के लिए किया गया। मराठी फिल्म देवराज (जिसमें अतुल कुलकर्णी ने अभिनय किया) स्किज़ोफ्रेनिया से प्रभावित एक मरीज के बारे में एक प्रस्तुति है। यह फिल्म, जिसे पश्चिमी भारत में तैयार किया गया है, मरीज व उसके प्रियजनों के व्यवहार, मानसिकता व संघर्ष को दर्शाता है। अन्य पुस्तकें परिवारजनों के द्वारा संबंधियों के विषय में द्वारा लिखी गई हैं, ऑस्ट्रेलिया के पत्रकार एनी डेविसन ने टेल मी आई एम हियर (Tell me I'm Here) में अपने पुत्र के स्किज़ोफ्रेनिया से संघर्ष की कहानी लिखी है[194] जिसके ऊपर बाद में एक फिल्म भी तैयार की गई।
बुल्गाकोव की कृति The Master and Margarita कवि इवान बेज्डोमन्यिज को दुष्टात्मा (वोलैन्ड) से मुलाकात के बाद सिज़ोफ्रेनिया से प्रभावित पाया जाता है जो कि बर्लियोज की मृत्यु का अनुमान होता है। इडन एक्सप्रेस नामक पुस्तक, जो कि मार्क वॉनेगट द्वारा लिखी गई है, उसमें उनका स्वयं का सिज़ोफ्रेनिया से संघर्ष व स्वास्थ्य लाभ की गाथा है।
इन्हें भी देखें[संपादित करें]
सन्दर्भ[संपादित करें]
- ↑ स्किज़ोफ्रेनिया Archived 2014-10-14 at the वेबैक मशीन (केन्द्रीय मनश्चिकित्सा संस्थान, राँची)
- ↑ अ आ इ ई American Psychiatric Association (2000). "Schizophrenia". Diagnostic and statistical manual of mental disorders: DSM-IV. Washington, DC: American Psychiatric Publishing, Inc. आई॰ऍस॰बी॰ऍन॰ 0-89042-024-6. मूल से 11 जून 2008 को पुरालेखित. अभिगमन तिथि 2008-07-04.
- ↑ अ आ Cullen KR, Kumra S, Regan J; एवं अन्य (2008). "Atypical Antipsychotics for Treatment of Schizophrenia Spectrum Disorders". Psychiatric Times. 25 (3). मूल से 28 दिसंबर 2008 को पुरालेखित. अभिगमन तिथि 17 जून 2010. Explicit use of et al. in:
|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Addington J; Cadenhead KS, Cannon TD, Cornblatt B, McGlashan TH, Perkins DO, Seidman LJ, Tsuang M, Walker EF, Woods SW, Heinssen R (2007). "North American prodrome longitudinal study: a collaborative multisite approach to prodromal schizophrenia research". Schizophrenia Bulletin. 33 (3): 665–72. PMID 17255119. डीओआइ:10.1093/schbul/sbl075. पी॰एम॰सी॰ 2526151.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ अ आ Amminger GP; Leicester S, Yung AR, Phillips LJ, Berger GE, Francey SM, Yuen HP, McGorry PD (2006). "Early-onset of symptoms predicts conversion to non-affective psychosis in ultra-high risk individuals". Schizophrenia Research. 84 (1): 67–76. PMID 16677803. डीओआइ:10.1016/j.schres.2006.02.018.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Schneider, K (1959). Clinical Psychopathology (5 संस्करण). New York: Grune & Stratton.
- ↑ Nordgaard J, Arnfred SM, Handest P, Parnas J (2008). "The diagnostic status of first-rank symptoms". Schizophr Bull. 34 (1): 137–54. PMID 17562695. डीओआइ:10.1093/schbul/sbm044. पी॰एम॰सी॰ 2632385. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Sims A (2002). Symptoms in the mind: an introduction to descriptive psychopathology. Philadelphia: W. B. Saunders. आई॰ऍस॰बी॰ऍन॰ 0-7020-2627-1.
- ↑ Velligan DI and Alphs LD (March 1, 2008). "Negative Symptoms in Schizophrenia: The Importance of Identification and Treatment". Psychiatric Times. 25 (3). मूल से 6 अक्तूबर 2009 को पुरालेखित. अभिगमन तिथि 17 जून 2010.
- ↑ अ आ Cohen AS; Docherty, NM (2004). "Affective reactivity of speech and emotional experience in patients with schizophrenia". Schizophrenia Research. 69 (1): 7–14. PMID 15145465. डीओआइ:10.1016/S0920-9964(03)00069–0
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद);|author2=और|last2=के एक से अधिक मान दिए गए हैं (मदद) - ↑ Peralta V; Cuesta MJ (2001). "How many and which are the psychopathological dimensions in schizophrenia? Issues influencing their ascertainment". Schizophrenia Research. 49 (3): 269–85. PMID 11356588. डीओआइ:10.1016/S0920-9964(00)00071-2.
- ↑ Manji, Hk; Gottesman, Ii; Gould, Td (2003). "Signal transduction and genes-to-behaviors pathways in psychiatric diseases". Science's STKE: signal transduction knowledge environment. 2003 (207): pe49. PMID 14600293. डीओआइ:10.1126/stke.2003.207.pe49. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Jakobsen KD; Frederiksen JN, Hansen T, Jansson LB, Parnas J, Werge T (2005). "Reliability of clinical ICD-10 schizophrenia diagnoses". Nordic Journal of Psychiatry. 59 (3): 209–12. PMID 16195122. डीओआइ:10.1080/08039480510027698.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Pope HG (1983). "Distinguishing bipolar disorder from schizophrenia in clinical practice: guidelines and case reports" (PDF). Hospital and Community Psychiatry. 34: 322–28. मूल (PDF) से 27 फ़रवरी 2008 को पुरालेखित. अभिगमन तिथि 2008-02-24.
- ↑ McGlashan TH (1987). "Testing DSM-III symptom criteria for schizotypal and borderline personality disorders". Archives of General Psychiatry. 44 (2): 143–8. PMID 3813809. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद);|access-date=दिए जाने पर|url= भी दिया जाना चाहिए(मदद) - ↑ Boyle, Mary (2002). Schizophrenia: a scientific delusion?. New York: Routledge. आई॰ऍस॰बी॰ऍन॰ 0-415-22718-6.
- ↑ Bentall, Richard P.; Read, John E; Mosher, Loren R. (2004). Models of Madness: Psychological, Social and Biological Approaches to Schizophrenia. Philadelphia: Brunner-Routledge. आई॰ऍस॰बी॰ऍन॰ 1-58391-906-6.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ "Schizophrenia term use 'invalid'". United Kingdom: बीबीसी न्यूज़ online. BBC. 9 अक्टूबर 2006. मूल से 21 फ़रवरी 2007 को पुरालेखित. अभिगमन तिथि 16 मई 2007.
- ↑ "CASL Biography". मूल से 6 अक्तूबर 2011 को पुरालेखित. अभिगमन तिथि 2009-02-01. और "CASL History". मूल से 6 अक्तूबर 2011 को पुरालेखित. अभिगमन तिथि 2009-02-01.
- ↑ अ आ Tsuang MT; Stone WS, Faraone SV (2000). "Toward reformulating the diagnosis of schizophrenia". American Journal of Psychiatry. 157 (7): 1041–50. PMID 10873908. डीओआइ:10.1176/appi.ajp.157.7.1041.
- ↑ Verdoux H; van Os J (2002). "Psychotic symptoms in non-clinical populations and the continuum of psychosis". Schizophrenia Research. 54 (1–2): 59–65. PMID 11853979. डीओआइ:10.1016/S0920-9964(01)00352–8
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद) - ↑ Johns LC; van Os J (2001). "The continuity of psychotic experiences in the general population". Clinical Psychology Review. 21 (8): 1125–41. PMID 11702510. डीओआइ:10.1016/S0272-7358(01)00103–9
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद) - ↑ Peters ER; Day S, McKenna J, Orbach G (2005). "Measuring delusional ideation: the 21-item Peters et al. Delusions Inventory (PDI)". Schizophrenia Bulletin. 30 (4): 1005–22. PMID 15954204.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Edgar Jones (1999). "The Phenomenology of Abnormal Belief: A Philosophical and Psychiatric Inquiry". Philosophy, Psychiatry and Psychology. 6 (1): 1–16. डीओआइ:10.1353/ppp.1999.0004. अभिगमन तिथि 2008-02-24. नामालूम प्राचल
|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद) - ↑ David AS (1999). "On the impossibility of defining delusions". Philosophy, Psychiatry and Psychology. 6 (1): 17–20. डीओआइ:10.1353/ppp.1999.0006. अभिगमन तिथि 2008-02-24. नामालूम प्राचल
|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद) - ↑ S. Nassir Ghaemi (1999). "An Empirical Approach to Understanding Delusions". Philosophy, Psychiatry and Psychology. 6 (1): 21–24. डीओआइ:10.1353/ppp.1999.0007. अभिगमन तिथि 2008-02-24. नामालूम प्राचल
|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद) - ↑ Andreasen NC (2000). "Schizophrenia: the fundamental questions". Brain Res. Brain Res. Rev. 31 (2–3): 106–12. PMID 10719138. डीओआइ:10.1016/S0165-0173(99)00027-2. मूल से 13 अगस्त 2018 को पुरालेखित. अभिगमन तिथि 17 जून 2010. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Andreasen NC (1999). "A unitary model of schizophrenia: Bleuler's "fragmented phrene" as schizencephaly". Arch. Gen. Psychiatry. 56 (9): 781–7. PMID 12884883. डीओआइ:10.1001/archpsyc.56.9.781. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)[मृत कड़ियाँ] - ↑ अ आ Jansson LB, Parnas J (2007). "Competing definitions of schizophrenia: what can be learned from polydiagnostic studies?". Schizophr Bull. 33 (5): 1178–200. PMID 17158508. डीओआइ:10.1093/schbul/sbl065. मूल से 28 जुलाई 2020 को पुरालेखित. अभिगमन तिथि 17 जून 2010. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Green MF, Nuechterlein KH (1999). "Should schizophrenia be treated as a neurocognitive disorder?". Schizophr Bull. 25 (2): 309–19. PMID 10416733. मूल से 28 जुलाई 2020 को पुरालेखित. अभिगमन तिथि 17 जून 2010.
- ↑ Green, Michael (2001). Schizophrenia revealed: from neurons to social interactions. New York: W.W. Norton. आई॰ऍस॰बी॰ऍन॰ 0-393-70334-7. नामालूम प्राचल
|laysummary=की उपेक्षा की गयी (मदद) - ↑ Lake CR, Hurwitz N (2007). "Schizoaffective disorder merges schizophrenia and bipolar disorders as one disease—there is no schizoaffective disorder". Curr Opin Psychiatry. 20 (4): 365–79. PMID 17551352. डीओआइ:10.1097/YCO.0b013e3281a305ab. मूल से 21 अगस्त 2011 को पुरालेखित. अभिगमन तिथि 17 जून 2010. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Malhi GS, Green M, Fagiolini A, Peselow ED, Kumari V (2008). "Schizoaffective disorder: diagnostic issues and future recommendations". Bipolar Disord. 10 (1 Pt 2): 215–30. PMID 18199238. डीओआइ:10.1111/j.1399–5618.2007.00564.x
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद); नामालूम प्राचल|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)[मृत कड़ियाँ][मृत कड़ियाँ] - ↑ Craddock N, Owen MJ (2005). "The beginning of the end for the Kraepelinian dichotomy". Br J Psychiatry. 186: 364–6. PMID 15863738. डीओआइ:10.1192/bjp.186.5.364. मूल से 21 दिसंबर 2012 को पुरालेखित. अभिगमन तिथि 17 जून 2010. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Harrison PJ; Owen MJ (2003). "Genes for schizophrenia? Recent findings and their pathophysiological implications". The Lancet. 361 (9355): 417–19. PMID 12573388. डीओआइ:10.1016/S0140-6736(03)12379–3
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद) - ↑ Day R; Nielsen JA, Korten A, Ernberg G, Dube KC, Gebhart J, Jablensky A, Leon C, Marsella A, Olatawura M; एवं अन्य (1987). "Stressful life events preceding the acute onset of schizophrenia: a cross-national study from the World Health Organization". Culture, Medicine and Psychiatry. 11 (2): 123–205. PMID 3595169. डीओआइ:10.1007/BF00122563. Explicit use of et al. in:
|author2=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Corcoran C; Walker E, Huot R, Mittal V, Tessner K, Kestler L, Malaspina D (2003). "The stress cascade and schizophrenia: etiology and onset". Schizophrenia Bulletin. 29 (4): 671–92. PMID 14989406.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ O'Donovan MC; Williams NM, Owen MJ (2003). "Recent advances in the genetics of schizophrenia". Human Molecular Genetics. 12 Spec No 2: R125–33. PMID 12952866. डीओआइ:10.1093/hmg/ddg302.
- ↑ Owen MJ; Craddock N, O'Donovan MC (2005). "Schizophrenia: genes at last?". Trends in Genetics. 21 (9): 518–25. PMID 16009449. डीओआइ:10.1016/j.tig.2005.06.011.
- ↑ Craddock N; O'Donovan MC, Owen MJ (2006). "Genes for schizophrenia and bipolar disorder? Implications for psychiatric nosology". Schizophrenia Bulletin. 32 (1): 9–16. PMID 16319375. डीओआइ:10.1093/schbul/sbj033. पी॰एम॰सी॰ 2632175.
- ↑ Datta, SR.; McQuillin, A.; Rizig, M.; Blaveri, E.; Thirumalai, S.; Kalsi, G.; Lawrence, J.; Bass, NJ.; Puri, V. (2008). "A threonine to isoleucine missense mutation in the pericentriolar material 1 gene is strongly associated with schizophrenia". Mol Psychiatry. PMID 19048012. डीओआइ:10.1038/mp.2008.128. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Hennah, W.; Thomson, P.; McQuillin, A.; Bass, N.; Loukola, A.; Anjorin, A.; Blackwood, D.; Curtis, D.; Deary, IJ. (2009). "DISC1 association, heterogeneity and interplay in schizophrenia and bipolar disorder". Mol Psychiatry. 14 (9): 865–73. PMID 18317464. डीओआइ:10.1038/mp.2008.22. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ O'Donovan MC, Craddock NJ, Owen MJ (2009). "Genetics of psychosis; insights from views across the genome". Hum Genet. 126 (1): 3–12. PMID 19521722. डीओआइ:10.1007/s00439-009-0703-0.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Purcell, SM.; Wray, NR.; Stone, JL.; Visscher, PM.; O'Donovan, MC.; Sullivan, PF.; Sklar, P.; Purcell, SM.; Wray, NR. (2009). "Common polygenic variation contributes to risk of schizophrenia and bipolar disorder". Nature. 460 (7256): 748–52. PMID 19571811. डीओआइ:10.1038/nature08185. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Walsh T, McClellan JM, McCarthy SE; एवं अन्य (2008). "Rare structural variants disrupt multiple genes in neurodevelopmental pathways in schizophrenia". Science. 320 (5875): 539–43. PMID 18369103. डीओआइ:10.1126/science.1155174. Explicit use of et al. in:
|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Kirov G, Grozeva D, Norton N; एवं अन्य (2009). "Support for the involvement of large CNVs in the pathogenesis of schizophrenia". Hum Mol Genet. 18 (8): 1497. PMID 19181681. डीओआइ:10.1093/hmg/ddp043. पी॰एम॰सी॰ 2664144. Explicit use of et al. in:
|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Crow TJ (2008). "The 'big bang' theory of the origin of psychosis and the faculty of language". Schizophr. Res. 102 (1–3): 31–52. PMID 18502103. डीओआइ:10.1016/j.schres.2008.03.010. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Mueser KT, Jeste DV (2008). Clinical Handbook of Schizophrenia. New York: Guilford Press. पृ॰ 22–23. आई॰ऍस॰बी॰ऍन॰ 1593856520.
- ↑ Davies G; Welham J, Chant D, Torrey EF, McGrath J (2003). "A systematic review and meta-analysis of Northern Hemisphere season of birth studies in schizophrenia". Schizophrenia Bulletin. 29 (3): 587–93. PMID 14609251.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Brown AS (2006). "Prenatal infection as a risk factor for schizophrenia". Schizophrenia Bulletin. 32 (2): 200–2. PMID 16469941. डीओआइ:10.1093/schbul/sbj052. पी॰एम॰सी॰ 2632220.
- ↑ अ आ Van Os J (2004). "Does the urban environment cause psychosis?". British Journal of Psychiatry. 184 (4): 287–288. PMID 15056569. डीओआइ:10.1192/bjp.184.4.287.
- ↑ van Os J, Krabbendam L, Myin-Germeys I, Delespaul P (2005). "The schizophrenia envirome". Current Opinion in Psychiatry. 18 (2): 141–5. PMID 16639166. अभिगमन तिथि 2008-07-06. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Mueser KT, McGurk SR (2004). "Schizophrenia". The Lancet. 363 (9426): 2063–72. PMID 15207959. डीओआइ:10.1016/S0140-6736(04)16458–1
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद) - ↑ Selten JP, Cantor-Graae E, Kahn RS (2007). "Migration and schizophrenia". Current Opinion in Psychiatry. 20 (2): 111–115. PMID 17278906. डीओआइ:10.1097/YCO.0b013e328017f68e. अभिगमन तिथि 2008-07-06. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Schenkel LS; Spaulding WD, Dilillo D, Silverstein SM (2005). "Histories of childhood maltreatment in schizophrenia: Relationships with premorbid functioning, symptomatology, and cognitive deficits". Schizophrenia Research. 76 (2–3): 273–286. PMID 15949659. डीओआइ:10.1016/j.schres.2005.03.003.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Janssen; Krabbendam L, Bak M, Hanssen M, Vollebergh W, de Graaf R, van Os J (2004). "Childhood abuse as a risk factor for psychotic experiences". Acta Psychiatrica Scandinavica. 109 (1): 38–45. PMID 14674957. डीओआइ:10.1046/j.0001–690X.2003.00217.x
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ अ आ Bentall RP; Fernyhough C, Morrison AP, Lewis S, Corcoran R (2007). "Prospects for a cognitive-developmental account of psychotic experiences". Br J Clin Psychol. 46 (Pt 2): 155–73. PMID 17524210. डीओआइ:10.1348/014466506X123011.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Subotnik, KL; Goldstein, MJ, Nuechterlein, KH, Woo, SM and Mintz, J (2002). "Are Communication Deviance and Expressed Emotion Related to Family History of Psychiatric Disorders in Schizophrenia?". Schizophrenia Bulletin. 28 (4): 719–29. PMID 12795501.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Ferdinand RF, Sondeijker F, van der Ende J, Selten JP, Huizink A, Verhulst FC (2005). "Cannabis use predicts future psychotic symptoms, and vice versa". Addiction. 100 (5): 612–8. PMID 15847618. डीओआइ:10.1111/j.1360–0443.2005.01070.x
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Moore THM, Zammit S, Lingford-Hughes A; एवं अन्य (2007). "Cannabis use and risk of psychotic or affective mental health outcomes: a systematic review". Lancet. 370 (9584): 319–328. PMID 17662880. डीओआइ:10.1016/S0140-6736(07)61162-3. Explicit use of et al. in:
|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Gregg L, Barrowclough C, Haddock G (2007). "Reasons for increased substance use in psychosis". Clin Psychol Rev. 27 (4): 494–510. PMID 17240501. डीओआइ:10.1016/j.cpr.2006.09.004.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Mahoney JJ, Kalechstein AD; एवं अन्य (Mar–Apr 2008). "Presence and persistence of psychotic symptoms in cocaine- versus methamphetamine-dependent participants". Am J Addict. 27 (2): 83–98. मूल से 15 दिसंबर 2017 को पुरालेखित. अभिगमन तिथि 17 जून 2010. Explicit use of et al. in:
|author=(मदद)सीएस1 रखरखाव: तिथि प्रारूप (link) - ↑ Cooper, David A. (1969). The Dialectics of Liberation (Pelican). London, England: Penguin Books Ltd. आई॰ऍस॰बी॰ऍन॰ 0-14-021029-6.
- ↑ Szasz, Thomas Stephen (1974). The myth of mental illness: foundations of a theory of personal conduct. San Francisco: Harper & Row. आई॰ऍस॰बी॰ऍन॰ 0-06-091151-4.
- ↑ Broome MR; Woolley JB, Tabraham P, Johns LC, Bramon E, Murray GK, Pariante C, McGuire PK, Murray RM (2005). "What causes the onset of psychosis?". Schizophrenia Research. 79 (1): 23–34. PMID 16198238. डीओआइ:10.1016/j.schres.2005.02.007.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Lewis R (2004). "Should cognitive deficit be a diagnostic criterion for schizophrenia?". Journal of Psychiatry and Neuroscience. 29 (2): 102–113. PMID 15069464. पी॰एम॰सी॰ 383342.
- ↑ Brune M; Abdel-Hamid M, Lehmkamper C, Sonntag C (2007). "Mental state attribution, neurocognitive functioning, and psychopathology: What predicts poor social competence in schizophrenia best?". Schizophrenia Research. 92 (1–2): 151–9. PMID 17346931. डीओआइ:10.1016/j.schres.2007.01.006.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Sitskoorn MM; Aleman A, Ebisch SJH, Appels MCM, Khan RS (2004). "Cognitive deficits in relatives of patients with schizophrenia: a meta-analysis". Schizophrenia Research. 71 (2): 285–295. PMID 15474899. डीओआइ:10.1016/j.schres.2004.03.007.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Kurtz MM (2005). "Neurocognitive impairment across the lifespan in schizophrenia: an update". Schizophrenia Research. 74 (1): 15–26. PMID 15694750. डीओआइ:10.1016/j.schres.2004.07.005.
- ↑ Horan WP; Blanchard JJ (2003). "Emotional responses to psychosocial stress in schizophrenia: the role of individual differences in affective traits and coping". Schizophrenia Research. 60 (2–3): 271–83. PMID 12591589. डीओआइ:10.1016/S0920-9964(02)00227-X.
- ↑ Barrowclough C; Tarrier N, Humphreys L, Ward J, Gregg L, Andrews B (2003). "Self-esteem in schizophrenia: relationships between self-evaluation, family attitudes, and symptomatology". J Abnorm Psychol. 112 (1): 92–9. PMID 12653417. डीओआइ:10.1037/0021–843X.112.1.92
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Birchwood M; Meaden A, Trower P, Gilbert P, Plaistow J (2000). "The power and omnipotence of voices: subordination and entrapment by voices and significant others". Psychol Med. 30 (2): 337–44. PMID 10824654. डीओआइ:10.1017/S0033291799001828.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Smith B; Fowler DG, Freeman D, Bebbington P, Bashforth H, Garety P, Dunn G, Kuipers E (2006). "Emotion and psychosis: links between depression, self-esteem, negative schematic beliefs and delusions and hallucinations". Schizophrenia Research. 86 (1–3): 181–8. PMID 16857346. डीओआइ:10.1016/j.schres.2006.06.018.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Beck, AT (2004). "A Cognitive Model of Schizophrenia". Journal of Cognitive Psychotherapy. 18 (3): 281–88. डीओआइ:10.1891/jcop.18.3.281.65649.
- ↑ Bell V; Halligan PW, Ellis HD (2006). "Explaining delusions: a cognitive perspective". Trends in Cognitive Science. 10 (5): 219–26. PMID 16600666. डीओआइ:10.1016/j.tics.2006.03.004.
- ↑ Freeman D; Garety PA, Kuipers E, Fowler D, Bebbington PE, Dunn G (2007). "Acting on persecutory delusions: the importance of safety seeking". Behaviour Research and Therapy. 45 (1): 89–99. PMID 16530161. डीओआइ:10.1016/j.brat.2006.01.014.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Kuipers E; Garety P, Fowler D, Freeman D, Dunn G, Bebbington P (2006). "Cognitive, emotional, and social processes in psychosis: refining cognitive behavioral therapy for persistent positive symptoms". Schizophrenia Bulletin. 32 (Suppl 1): S24–31. PMID 16885206. डीओआइ:10.1093/schbul/sbl014. पी॰एम॰सी॰ 2632539.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Kircher, Tilo; Renate Thienel (2006). "Functional brain imaging of symptoms and cognition in schizophrenia". The Boundaries of Consciousness. Amsterdam: Elsevier. पृ॰ 302. आई॰ऍस॰बी॰ऍन॰ 0444528768. मूल से 18 सितंबर 2014 को पुरालेखित. अभिगमन तिथि 17 जून 2010.
- ↑ Green MF (2006). "Cognitive impairment and functional outcome in schizophrenia and bipolar disorder". Journal of Clinical Psychiatry. 67 (Suppl 9): 3–8. PMID 16965182.
- ↑ Laruelle M; Abi-Dargham A, van Dyck CH, Gil R, D'Souza CD, Erdos J, McCance E, Rosenblatt W, Fingado C, Zoghbi SS, Baldwin RM, Seibyl JP, Krystal JH, Charney DS, Innis RB (1996). "Single photon emission computerized tomography imaging of amphetamine-induced dopamine release in drug-free schizophrenic subjects". Proceedings of the National Academy of Sciences of the USA. 93 (17): 9235–40. PMID 8799184. डीओआइ:10.1073/pnas.93.17.9235. पी॰एम॰सी॰ 38625.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Jones HM; Pilowsky LS (2002). "Dopamine and antipsychotic drug action revisited". British Journal of Psychiatry. 181: 271–275. PMID 12356650. डीओआइ:10.1192/bjp.181.4.271.
- ↑ Konradi C; Heckers S (2003). "Molecular aspects of glutamate dysregulation: implications for schizophrenia and its treatment". Pharmacology and Therapeutics. 97 (2): 153–79. PMID 12559388. डीओआइ:10.1016/S0163-7258(02)00328–5
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद) - ↑ Lahti AC; Weiler MA, Tamara Michaelidis BA, Parwani A, Tamminga CA (2001). "Effects of ketamine in normal and schizophrenic volunteers". Neuropsychopharmacology. 25 (4): 455–67. PMID 11557159. डीओआइ:10.1016/S0893-133X(01)00243–3
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Coyle JT; Tsai G, Goff D (2003). "Converging evidence of NMDA receptor hypofunction in the pathophysiology of schizophrenia". Annals of the New York Academy of Sciences. 1003: 318–27. PMID 14684455. डीओआइ:10.1196/annals.1300.020.
- ↑ Tuominen HJ; Tiihonen J, Wahlbeck K (2005). "Glutamatergic drugs for schizophrenia: a systematic review and meta-analysis". Schizophrenia Research. 72 (2–3): 225–34. PMID 15560967. डीओआइ:10.1016/j.schres.2004.05.005.
- ↑ Steen RG, Mull C, McClure R, Hamer RM, Lieberman JA (2006). "Brain volume in first-episode schizophrenia: systematic review and meta-analysis of magnetic resonance imaging studies". Br J Psychiatry. 188: 510–8. PMID 16738340. डीओआइ:10.1192/bjp.188.6.510. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Lieberman JA, Bymaster FP, Meltzer HY, Deutch AY, Duncan GE, Marx CE, Aprille JR, Dwyer DS, Li XM, Mahadik SP, Duman RS, Porter JH, Modica-Napolitano JS, Newton SS, Csernansky JG (2008). "Antipsychotic drugs: comparison in animal models of efficacy, neurotransmitter regulation, and neuroprotection". Pharmacol. Rev. 60 (3): 358–403. PMID 18922967. डीओआइ:10.1124/pr.107.00107. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ DeLisi LE (2008). "The concept of progressive brain change in schizophrenia: implications for understanding schizophrenia". Schizophr Bull. 34 (2): 312–21. PMID 18263882. डीओआइ:10.1093/schbul/sbm164. पी॰एम॰सी॰ 2632405. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Ellison-Wright I, Bullmore E (2009). "Meta-analysis of diffusion tensor imaging studies in schizophrenia". Schizophr. Res. 108 (1–3): 3–10. PMID 19128945. डीओआइ:10.1016/j.schres.2008.11.021. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Broyd SJ, Demanuele C, Debener S, Helps SK, James CJ, Sonuga-Barke EJS (2008). "Default-mode brain dysfunction in mental disorders: a systematic review". Neurosci Biobehav Rev. 33 (3): 279. PMID 18824195. डीओआइ:10.1016/j.neubiorev.2008.09.002.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Cannon TD, Cornblatt B, McGorry P (2007). "The empirical status of the ultra high-risk (prodromal) research paradigm". Schizophrenia Bulletin. 33 (3): 661–4. PMID 17470445. डीओआइ:10.1093/schbul/sbm031. पी॰एम॰सी॰ 2526144. अभिगमन तिथि 2008-07-06. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Drake RJ, Lewis SW (2005). "Early detection of schizophrenia". Current Opinion in Psychiatry. 18 (2): 147–50. PMID 16639167. डीओआइ:10.1097/00001504-200503000-00007. अभिगमन तिथि 2008-07-06. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Van Os J, Delespaul P (2005). "Toward a world consensus on prevention of schizophrenia". Dialogues Clin Neurosci. 7 (1): 53–67. PMID 16060596.
- ↑ McGorry, PD.; Yung, A.; Phillips, L. (2001). "Ethics and early intervention in psychosis: keeping up the pace and staying in step". Schizophr Res. 51 (1): 17–29. PMID 11479062. डीओआइ:10.1016/S0920-9964(01)00235-3. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Haroun N, Dunn L, Haroun A, Cadenhead KS (2006). "Risk and protection in prodromal schizophrenia: ethical implications for clinical practice and future research". Schizophrenia Bulletin. 32 (1): 166–78. PMID 16207892. डीओआइ:10.1093/schbul/sbj007. पी॰एम॰सी॰ 2632176. अभिगमन तिथि 2008-07-06. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Häfner H, Maurer K, Ruhrmann S; एवं अन्य (2004). "Early detection and secondary prevention of psychosis: facts and visions". European Archives of Psychiatry and Clinical Neuroscience. 254 (2): 117–28. PMID 15146341. डीओआइ:10.1007/s00406-004-0508-z. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद); Explicit use of et al. in:|author=(मदद);|access-date=दिए जाने पर|url= भी दिया जाना चाहिए(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ van Os, J.; Burns, T.; Cavallaro, R.; Leucht, S.; Peuskens, J.; Helldin, L.; Bernardo, M.; Arango, C.; Fleischhacker, W. (2006). "Standardized remission criteria in schizophrenia". Acta Psychiatr Scand. 113 (2): 91–5. PMID 16423159. डीओआइ:10.1111/j.1600-0447.2005.00659.x. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Kay, SR.; Fiszbein, A.; Opler, LA. (1987). "The positive and negative syndrome scale (PANSS) for schizophrenia". Schizophr Bull. 13 (2): 261–76. PMID 3616518.
- ↑ Turner T. (2007). "Unlocking psychosis". Brit J Med. 334 (suppl): s7. PMID 17204765. डीओआइ:10.1136/bmj.39034.609074.94.
- ↑ अ आ इ Bellack, AS. (2006). "Scientific and consumer models of recovery in schizophrenia: concordance, contrasts, and implications". Schizophr Bull. 32 (3): 432–42. PMID 16461575. डीओआइ:10.1093/schbul/sbj044. पी॰एम॰सी॰ 2632241. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ सन्दर्भ त्रुटि:
<ref>का गलत प्रयोग;BeckerKilian2006नाम के संदर्भ में जानकारी नहीं है। - ↑ McGurk, SR.; Mueser, KT.; Feldman, K.; Wolfe, R.; Pascaris, A. (2007). "Cognitive training for supported employment: 2-3 year outcomes of a randomized controlled trial". Am J Psychiatry. 164 (3): 437–41. PMID 17329468. डीओआइ:10.1176/appi.ajp.164.3.437. मूल से 3 मार्च 2007 को पुरालेखित. अभिगमन तिथि 17 जून 2010. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Kulhara, P. (1994). "Outcome of schizophrenia: some transcultural observations with particular reference to developing countries". Eur Arch Psychiatry Clin Neurosci. 244 (5): 227–35. PMID 7893767. डीओआइ:10.1007/BF02190374.
- ↑ Shankar Vedantam (27 जून 2005). "Social Network's Healing Power Is Borne Out in Poorer Nations". USA: Washington Post. मूल से 20 अगस्त 2008 को पुरालेखित. अभिगमन तिथि 17 जून 2010.
- ↑ National Collaborating Centre for Mental Health (2009-03-25). "Schizophrenia: Full national clinical guideline on core interventions in primary and secondary care" (PDF). Gaskell and the British Psychological Society. मूल से 12 मई 2013 को पुरालेखित (PDF). अभिगमन तिथि 2009-11-25.
- ↑ Murphy BP, Chung YC, Park TW, McGorry PD (2006). "Pharmacological treatment of primary negative symptoms in schizophrenia: a systematic review". Schizophr. Res. 88 (1–3): 5–25. PMID 16930948. डीओआइ:10.1016/j.schres.2006.07.002. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Gray JA, Roth BL (2007). "The pipeline and future of drug development in schizophrenia". Mol. Psychiatry. 12 (10): 904–22. PMID 17667958. डीओआइ:10.1038/sj.mp.4002062. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Jarskog LF, Miyamoto S, Lieberman JA (2007). "Schizophrenia: new pathological insights and therapies". Annu. Rev. Med. 58: 49–61. PMID 16903799. डीओआइ:10.1146/annurev.med.58.060904.084114.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)[मृत कड़ियाँ]
- ↑ Tandon R, Keshavan MS, Nasrallah HA (2008). "Schizophrenia, "Just the Facts": what we know in 2008 part 1: overview". Schizophr. Res. 100 (1–3): 4–19. PMID 18291627. डीओआइ:10.1016/j.schres.2008.01.022. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Lieberman JA, Stroup TS, McEvoy JP; एवं अन्य (2005). "Effectiveness of antipsychotic drugs in patients with chronic schizophrenia". New England Journal of Medicine. 353 (12): 1209–23. PMID 16172203. डीओआइ:10.1056/NEJMoa051688. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद); Explicit use of et al. in:|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Swartz MS, Stroup TS; एवं अन्य (2008). "What CATIE Found: Results From the Schizophrenia Trial". Psychiatr Serv. 59 (5): 500–506. PMID 18451005. डीओआइ:10.1176/appi.ps.59.5.500. मूल से 9 जून 2011 को पुरालेखित. अभिगमन तिथि 17 जून 2010. Explicit use of et al. in:
|author=(मदद) - ↑ Leucht S, Wahlbeck K, Hamann J, Kissling W (2003). "New generation antipsychotics versus low-potency conventional antipsychotics: a systematic review and meta-analysis". Lancet. 361 (9369): 1581–89. PMID 12747876. डीओआइ:10.1016/S0140-6736(03)13306-5. मूल से 30 अगस्त 2017 को पुरालेखित. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Dickson RA, Dalby JT, Williams R, Edwards AL (1995). "Risperidone-induced prolactin elevations in premenopausal women with schizophrenia". American Journal of Psychiatry. 152 (7): 1102–03. PMID 7540803. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Ananth J, Parameswaran S, Gunatilake S, Burgoyne K, Sidhom T (2004). "Neuroleptic malignant syndrome and atypical antipsychotic drugs". Journal of Clinical Psychiatry. 65 (4): 464–70. PMID 15119907. मूल से 12 मई 2018 को पुरालेखित. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Meltzer HY (1997). "Treatment-resistant schizophrenia—the role of clozapine". Current Medical Research and Opinion. 14 (1): 1–20. PMID 9524789. डीओआइ:10.1185/03007999709113338. नामालूम प्राचल
|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद) - ↑ Wahlbeck K, Cheine MV, Essali A (2007). "Clozapine versus typical neuroleptic medication for schizophrenia". The Cochrane Database of Systematic Reviews. John Wiley and Sons, Ltd. (2): CD000059. PMID 10796289. डीओआइ:10.1002/14651858.CD000059.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Haas SJ, Hill R, Krum H (2007). "Clozapine-associated myocarditis: a review of 116 cases of suspected myocarditis associated with the use of clozapine in Australia during 1993–2003". Drug Safety. 30 (1): 47–57. PMID 17194170. डीओआइ:10.2165/00002018-200730010-00005.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Lee M, Dickson RA, Campbell M, Oliphant J, Gretton H, Dalby JT. (1998). "Clozapine and substance abuse in patients with schizophrenia". Canadian Journal of Psychiatry. 43: 855–856.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Harrow M, Jobe TH (2007). "Factors involved in outcome and recovery in schizophrenia patients not on antipsychotic medications: a 15-year multifollow-up study". Journal of Nervous and Mental Disease. 195 (5): 406–414. PMID 17502806. डीओआइ:10.1097/01.nmd.0000253783.32338.6e. नामालूम प्राचल
|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद); नामालूम प्राचल|month=की उपेक्षा की गयी (मदद) - ↑ Moran, M (18 नवम्बर 2005). "Psychosocial Treatment Often Missing From Schizophrenia Regimens". Psychiatric News. USA: Psychiatry Online. 40 (22): 24. मूल से 13 सितंबर 2007 को पुरालेखित. अभिगमन तिथि 17 मई 2007.
- ↑ Sensky T, Turkington D, Kingdon D, Scott JL, Scott J, Siddle R, O'Carroll M, Barnes TR (2000). "A randomized controlled trial of cognitive-behavioral therapy for persistent symptoms in schizophrenia resistant to medication". Arch. Gen. Psychiatry. 57 (2): 165–72. PMID 10665619. डीओआइ:10.1001/archpsyc.57.2.165. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Kuipers E, Garety P, Fowler D, Dunn G, Bebbington P, Freeman D, Hadley C (1997). "London-East Anglia randomised controlled trial of cognitive-behavioural therapy for psychosis. I: effects of the treatment phase". Br J Psychiatry. 171: 319–27. PMID 9373419. डीओआइ:10.1192/bjp.171.4.319. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Lewis S, Tarrier N, Haddock G, Bentall R, Kinderman P, Kingdon D, Siddle R, Drake R, Everitt J, Leadley K, Benn A, Grazebrook K, Haley C, Akhtar S, Davies L, Palmer S, Faragher B, Dunn G (2002). "Randomised controlled trial of cognitive-behavioural therapy in early schizophrenia: acute-phase outcomes". Br J Psychiatry Suppl. 43: s91–7. PMID 12271807. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Cormac I, Jones C, Campbell C (2002). "Cognitive behaviour therapy for schizophrenia". Cochrane Database of systematic reviews (1): CD000524. PMID 11869579. डीओआइ:10.1002/14651858.CD000524.
|access-date=दिए जाने पर|url= भी दिया जाना चाहिए(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Wykes T, Steel C, Everitt B, Tarrier N (2008). "Cognitive behavior therapy for schizophrenia: effect sizes, clinical models, and methodological rigor". Schizophr Bull. 34 (3): 523–37. PMID 17962231. डीओआइ:10.1093/schbul/sbm114. पी॰एम॰सी॰ 2632426. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Zimmermann G, Favrod J, Trieu VH, Pomini V (2005). "The effect of cognitive behavioral treatment on the positive symptoms of schizophrenia spectrum disorders: a meta-analysis". Schizophrenia Research. 77 (1): 1–9. PMID 16005380. डीओआइ:10.1016/j.schres.2005.02.018. मूल से 30 अगस्त 2017 को पुरालेखित. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Wykes T, Brammer M, Mellers J; एवं अन्य (2002). "Effects on the brain of a psychological treatment: cognitive remediation therapy: functional magnetic resonance imaging in schizophrenia". British Journal of Psychiatry. 181: 144–52. PMID 12151286. डीओआइ:10.1192/bjp.181.2.144. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद); नामालूम प्राचल|month=की उपेक्षा की गयी (मदद); Explicit use of et al. in:|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Medalia A (2009). "Cognitive Remediation for Psychiatric Patients: Improving Functional Outcomes for Patients With Schizophrenia". Psychiatric Times. 26 (3). मूल से 7 नवंबर 2009 को पुरालेखित. अभिगमन तिथि 17 जून 2010.
- ↑ Hogarty GE, Flesher S, Ulrich R; एवं अन्य (2004). "Cognitive enhancement therapy for schizophrenia: effects of a 2-year randomized trial on cognition and behavior". Arch. Gen. Psychiatry. 61 (9): 866–76. PMID 15351765. डीओआइ:10.1001/archpsyc.61.9.866. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद); Explicit use of et al. in:|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)[मृत कड़ियाँ] - ↑ McFarlane WR, Dixon L, Lukens E, Lucksted A (2003). "Family psychoeducation and schizophrenia: a review of the literature". J Marital Fam Ther. 29 (2): 223–45. PMID 12728780. डीओआइ:10.1111/j.1752–0606.2003.tb01202.x
|doi=के मान की जाँच करें (मदद). नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद); नामालूम प्राचल|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Glynn SM, Cohen AN, Niv N (2007). "New challenges in family interventions for schizophrenia". Expert Review of Neurotherapeutics. 7 (1): 33–43. PMID 17187495. डीओआइ:10.1586/14737175.7.1.33. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Pharoah, F.; Mari, J.; Rathbone, J.; Wong, W.; Pharoah, Fiona (2006). "Family intervention for schizophrenia". Cochrane Database Syst Rev (4): CD000088. PMID 17054127. डीओआइ:10.1002/14651858.CD000088.pub2. मूल से 31 अक्तूबर 2010 को पुरालेखित. अभिगमन तिथि 17 जून 2010.
- ↑ Jones S, Hayward P (2004). Coping with Schizophrenia: A Guide for Patients, Families and Caregivers. Oxford, England: Oneworld Pub. आई॰ऍस॰बी॰ऍन॰ 1-85168-344-5.
- ↑ Torrey EF (2006). Surviving Schizophrenia: A Manual for Families, Consumers, and Providers (5th संस्करण). HarperCollins. आई॰ऍस॰बी॰ऍन॰ 0-06-084259-8.
- ↑ Kopelowicz A, Liberman RP, Zarate R (2006). "Recent advances in social skills training for schizophrenia". Schizophrenia Bulletin. 32 Suppl 1: S12–23. PMID 16885207. डीओआइ:10.1093/schbul/sbl023. पी॰एम॰सी॰ 2632540. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ American Psychiatric Association (2004). "Practice Guideline for the Treatment of Patients With Schizophrenia. Second Edition". USA: National Guideline Clearinghouse. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)[मृत कड़ियाँ] - ↑ Talwar N, Crawford MJ, Maratos A, Nur U, McDermott O, Procter S (2006). "Music therapy for in-patients with schizophrenia: exploratory randomised controlled trial". The British Journal of Psychiatry. 189: 405–9. PMID 17077429. डीओआइ:10.1192/bjp.bp.105.015073. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Ruddy, R.; Milnes, D. (2005). "Art therapy for schizophrenia or schizophrenia-like illnesses". Cochrane Database Syst Rev (4): CD003728. PMID 16235338. डीओआइ:10.1002/14651858.CD003728.pub2. मूल से 27 अक्तूबर 2011 को पुरालेखित. अभिगमन तिथि 17 जून 2010.
- ↑ Ruddy, RA.; Dent-Brown, K. (2007). "Drama therapy for schizophrenia or schizophrenia-like illnesses". Cochrane Database Syst Rev (1): CD005378. PMID 17253555. डीओआइ:10.1002/14651858.CD005378.pub2. मूल से 25 अगस्त 2011 को पुरालेखित. अभिगमन तिथि 17 जून 2010.
- ↑ Mosher LR (1999). "Soteria and other alternatives to acute psychiatric hospitalization: a personal and professional review". Journal of Nervous and Mental Disease. 187 (3): 142–9. PMID 10086470. डीओआइ:10.1097/00005053-199903000-00003. मूल से 23 अगस्त 2011 को पुरालेखित. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Calton T, Ferriter M, Huband N, Spandler H (2008). "A systematic review of the Soteria paradigm for the treatment of people diagnosed with schizophrenia". Schizophrenia Bulletin. 34 (1): 181–92. PMID 17573357. डीओआइ:10.1093/schbul/sbm047. पी॰एम॰सी॰ 2632384. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Greenhalgh J, Knight C, Hind D, Beverley C, Walters S (2005). "Clinical and cost-effectiveness of electroconvulsive therapy for depressive illness, schizophrenia, catatonia and mania: systematic reviews and economic modelling studies". Health Technol Assess. 9 (9): 1–156. PMID 15774232. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद);|access-date=दिए जाने पर|url= भी दिया जाना चाहिए(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ "The clinical effectiveness and cost effectiveness of electroconvulsive Therapy (ECT) for depressive illness, schizophrenia, catatonia and mania". National Institute for Health and Clinical Excellence. 2003. मूल से 10 अगस्त 2007 को पुरालेखित. अभिगमन तिथि 2007-06-17. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Mashour GA, Walker EE, Martuza RL (2005). "Psychosurgery: past, present, and future". Brain Res. Brain Res. Rev. 48 (3): 409–19. PMID 15914249. डीओआइ:10.1016/j.brainresrev.2004.09.002. मूल से 30 अगस्त 2017 को पुरालेखित. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Goering P, Durbin J, Sheldon CT, Ochocka J, Nelson G, Krupa T (2006). "Who uses consumer-run self-help organizations?". American Journal of Orthopsychiatry. 76 (3): 367–73. PMID 16981815. डीओआइ:10.1037/0002-9432.76.3.367. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Harrison G, Hopper K, Craig T; एवं अन्य (2001). "Recovery from psychotic illness: a 15- and 25-year international follow-up study". British Journal of Psychiatry. 178: 506–17. PMID 11388966. डीओआइ:10.1192/bjp.178.6.506. मूल से 8 जुलाई 2012 को पुरालेखित. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद); Explicit use of et al. in:|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ अ आ Jobe TH, Harrow M (2005). 05-Harrow-IR.pdf "Long-term outcome of patients with schizophrenia: a review" जाँचें
|url=मान (मदद) (PDF). Canadian Journal of Psychiatry. 50 (14): 892–900. PMID 16494258. अभिगमन तिथि 2008-07-05. नामालूम प्राचल|month=की उपेक्षा की गयी (मदद) - ↑ Robinson DG, Woerner MG, McMeniman M, Mendelowitz A, Bilder RM (2004). "Symptomatic and functional recovery from a first episode of schizophrenia or schizoaffective disorder". American Journal of Psychiatry. 161 (3): 473–9. PMID 14992973. डीओआइ:10.1176/appi.ajp.161.3.473. मूल से 13 जनवरी 2012 को पुरालेखित. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Harvey CA, Jeffreys SE, McNaught AS, Blizard RA, King MB (2007). "The Camden Schizophrenia Surveys III: Five-Year Outcome of a Sample of Individuals From a Prevalence Survey and the Importance of Social Relationships". International Journal of Social Psychiatry. 53 (4): 340–356. PMID 17703650. डीओआइ:10.1177/0020764006074529. मूल से 21 सितंबर 2007 को पुरालेखित. अभिगमन तिथि 2008-07-04.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Hopper K, Wanderling J (1 जनवरी 2000). "Revisiting the developed versus developing country distinction in course and outcome in schizophrenia: results from ISoS, the WHO collaborative followup project. International Study of Schizophrenia". Schizophrenia Bulletin. 26 (4): 835–46. PMID 11087016. मूल से 11 मार्च 2020 को पुरालेखित. अभिगमन तिथि 2008-07-04.
- ↑ Andreasen NC, Carpenter WT, Kane JM, Lasser RA, Marder SR, Weinberger DR (2005). "Remission in schizophrenia: proposed criteria and rationale for consensus". The American Journal of Psychiatry. 162 (3): 441–9. PMID 15741458. डीओआइ:10.1176/appi.ajp.162.3.441. मूल से 13 जनवरी 2012 को पुरालेखित. अभिगमन तिथि 2008-07-07. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Liberman RP, Kopelowicz A (2005). "Recovery From Schizophrenia: A Concept in Search of Research". Psychiatric Services. 56 (6): 735–742. PMID 15939952. डीओआइ:10.1176/appi.ps.56.6.735. मूल से 4 जुलाई 2008 को पुरालेखित. अभिगमन तिथि 2008-07-07. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Davidson L, Schmutte T, Dinzeo T, Andres-Hyman R (2008). "Remission and recovery in schizophrenia: practitioner and patient perspectives". Schizophrenia Bulletin. 34 (1): 5–8. PMID 17984297. डीओआइ:10.1093/schbul/sbm122. पी॰एम॰सी॰ 2632379. अभिगमन तिथि 2008-07-07. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Davidson L, McGlashan TH (1997). "The varied outcomes of schizophrenia". Canadian Journal of Psychiatry. 42 (1): 34–43. PMID 9040921. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Lieberman JA, Koreen AR, Chakos M; एवं अन्य (1996). "Factors influencing treatment response and outcome of first-episode schizophrenia: implications for understanding the pathophysiology of schizophrenia". Journal of Clinical Psychiatry. 57 Suppl 9: 5–9. PMID 8823344. Explicit use of et al. in:
|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Bebbington P, Kuipers L (1994). "The predictive utility of expressed emotion in schizophrenia: an aggregate analysis". Psychological Medicine. 24 (3): 707–18. PMID 7991753. डीओआइ:10.1017/S0033291700027860. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Hannerz H, Borgå P, Borritz M (2001). "Life expectancies for individuals with psychiatric diagnoses". Public Health. 115 (5): 328–37. PMID 11593442. डीओआइ:10.1038/sj.ph.1900785. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Evins AE (March 1, 2008). "Nicotine Dependence in Schizophrenia: Prevalence, Mechanisms, and Implications for Treatment". Psychiatric Times. 25 (3). मूल से 28 दिसंबर 2008 को पुरालेखित. अभिगमन तिथि 17 जून 2010.
- ↑ सन्दर्भ त्रुटि:
<ref>का गलत प्रयोग;Brown_Barraclough_2000नाम के संदर्भ में जानकारी नहीं है। - ↑ Palmer, BA.; Pankratz, VS.; Bostwick, JM. (2005). "The lifetime risk of suicide in schizophrenia: a reexamination". Arch Gen Psychiatry. 62 (3): 247–53. PMID 15753237. डीओआइ:10.1001/archpsyc.62.3.247. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Radomsky ED, Haas GL, Mann JJ, Sweeney JA (1 अक्टूबर 1999). "Suicidal behavior in patients with schizophrenia and other psychotic disorders". American Journal of Psychiatry. 156 (10): 1590–5. PMID 10518171. मूल से 12 जनवरी 2012 को पुरालेखित. अभिगमन तिथि 2008-07-04.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Caldwell CB, Gottesman II (1990). "Schizophrenics kill themselves too: a review of risk factors for suicide". Schizophr Bull. 16 (4): 571–89. PMID 2077636.
- ↑ Dalby JT, Williams RJ (1989). Depression in schizophrenics. New York: Plenum Press. आई॰ऍस॰बी॰ऍन॰ 0-306-43240-4.
- ↑ Simpson AI, McKenna B, Moskowitz A, Skipworth J, Barry-Walsh J (2004). "Homicide and mental illness in New Zealand, 1970–2000". British Journal of Psychiatry. 185: 394–8. PMID 15516547. डीओआइ:10.1192/bjp.185.5.394. मूल से 9 दिसंबर 2012 को पुरालेखित. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Fazel S, Grann M (2004). "Psychiatric morbidity among homicide offenders: a Swedish population study". American Journal of Psychiatry. 161 (11): 2129–31. PMID 15514419. डीओआइ:10.1176/appi.ajp.161.11.2129. मूल से 12 जनवरी 2012 को पुरालेखित. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ सन्दर्भ त्रुटि:
<ref>का गलत प्रयोग;Mullen 06नाम के संदर्भ में जानकारी नहीं है। - ↑ Brekke JS, Prindle C, Bae SW, Long JD (2001). "Risks for individuals with schizophrenia who are living in the community". Psychiatr Serv. 52 (10): 1358–66. PMID 11585953. डीओआइ:10.1176/appi.ps.52.10.1358. मूल से 20 जनवरी 2013 को पुरालेखित. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Fitzgerald PB, de Castella AR, Filia KM, Filia SL, Benitez J, Kulkarni J (2005). "Victimization of patients with schizophrenia and related disorders". Australian and New Zealand Journal of Psychiatry. 39 (3): 169–74. PMID 15701066. डीओआइ:10.1111/j.1440–1614.2005.01539.x
|doi=के मान की जाँच करें (मदद). अभिगमन तिथि 2008-07-04. नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद); नामालूम प्राचल|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Walsh E, Gilvarry C, Samele C; एवं अन्य (2004). "Predicting violence in schizophrenia: a prospective study". Schizophrenia Research. 67 (2–3): 247–52. PMID 14984884. डीओआइ:10.1016/S0920-9964(03)00091-4. मूल से 30 अगस्त 2017 को पुरालेखित. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद); Explicit use of et al. in:|author=(मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Solomon PL, Cavanaugh MM, Gelles RJ (2005). "Family violence among adults with severe mental illness: a neglected area of research". Trauma Violence Abuse. 6 (1): 40–54. PMID 15574672. डीओआइ:10.1177/1524838004272464. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)[मृत कड़ियाँ] (सदस्यता आवश्यक) - ↑ Chou KR, Lu RB, Chang M (2001). "Assaultive behavior by psychiatric in-patients and its related factors". J Nurs Res. 9 (5): 139–51. PMID 11779087. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Lögdberg B, Nilsson LL, Levander MT, Levander S (2004). "Schizophrenia, neighbourhood, and crime". Acta Psychiatrica Scandinavica. 110 (2): 92–7. PMID 15233709. डीओआइ:10.1111/j.1600-0047.2004.00322.x. अभिगमन तिथि 2008-07-04. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ सन्दर्भ त्रुटि:
<ref>का गलत प्रयोग;castle1991नाम के संदर्भ में जानकारी नहीं है। - ↑ Kumra S; Shaw M, Merka P, Nakayama E, Augustin R (2001). "Childhood-onset schizophrenia: research update". Canadian Journal of Psychiatry. 46 (10): 923–30. PMID 11816313.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Hassett, Anne, et al. (eds) (2005). Psychosis in the Elderly. London: Taylor and Francis. ISBN 18418439446. पृ॰ 6. मूल से 26 दिसंबर 2011 को पुरालेखित. अभिगमन तिथि 17 जून 2010.सीएस1 रखरखाव: फालतू पाठ: authors list (link)
- ↑ सन्दर्भ त्रुटि:
<ref>का गलत प्रयोग;fn_34नाम के संदर्भ में जानकारी नहीं है। - ↑ Jablensky A; Sartorius N, Ernberg G, Anker M, Korten A, Cooper JE, Day R, Bertelsen A (1992). "Schizophrenia: manifestations, incidence and course in different cultures. A World Health Organization ten-country study". Psychological Medicine Monograph Supplement. 20: 1–97. PMID 1565705. डीओआइ:10.1017/S0264180100000904.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Kirkbride JB; Fearon P, Morgan C, Dazzan P, Morgan K, Tarrant J, Lloyd T, Holloway J, Hutchinson G, Leff JP, Mallett RM, Harrison GL, Murray RM, Jones PB (2006). "Heterogeneity in incidence rates of schizophrenia and other psychotic syndromes: findings From the 3-center ÆSOP study". Archives of General Psychiatry. 63 (3): 250–58. PMID 16520429. डीओआइ:10.1001/archpsyc.63.3.250.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Kirkbride JB; Fearon P, Morgan C, Dazzan P, Morgan K, Murray RM, Jones PB (2007). "Neighbourhood variation in the incidence of psychotic disorders in Southeast London". Social Psychiatry and Psychiatric Epidemiology. 42 (6): 438–45. PMID 17473901. डीओआइ:10.1007/s00127-007-0193-0.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Ustun TB; Rehm J, Chatterji S, Saxena S, Trotter R, Room R, Bickenbach J, and the WHO/NIH Joint Project CAR Study Group (1999). "Multiple-informant ranking of the disabling effects of different health conditions in 14 countries". The Lancet. 354 (9173): 111–15. PMID 10408486. डीओआइ:10.1016/S0140-6736(98)07507-2.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Heinrichs RW (2003). "Historical origins of schizophrenia: two early madmen and their illness". J Hist Behav Sci. 39 (4): 349–63. PMID 14601041. डीओआइ:10.1002/jhbs.10152.
- ↑ Kraepelin, E. (1907). Text book of psychiatry. Diefendorf A.R. (7 संस्करण). London: Macmillan.
- ↑ Hansen RA, Atchison B (2000). Conditions in occupational therapy: effect on occupational performance. Hagerstown, MD: Lippincott Williams & Wilkins. आई॰ऍस॰बी॰ऍन॰ 0-683-30417-8.
- ↑ Kuhn R; (2004). tr. Cahn CH. "Eugen Bleuler's concepts of psychopathology". Hist Psychiatry. 15 (3): 361–6. PMID 15386868. डीओआइ:10.1177/0957154X04044603.सीएस1 रखरखाव: फालतू चिह्न (link)
- ↑ Wing JK (1971). "International comparisons in the study of the functional psychoses". British Medical Bulletin. 27 (1): 77–81. PMID 4926366. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) - ↑ Rosenhan D (1973). "On being sane in insane places". Science. 179 (70): 250–8. PMID 4683124. डीओआइ:10.1126/science.179.4070.250.
- ↑ Wilson M (1993). "DSM-III and the transformation of American psychiatry: a history". American Journal of Psychiatry. 150 (3): 399–410. PMID 8434655. मूल से 13 जनवरी 2012 को पुरालेखित. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद) (सदस्यता आवश्यक) - ↑ Porter, Roy; Berrios, G. E. (1995). A history of clinical psychiatry: the origin and history of psychiatric disorders. London: Athlone Press. आई॰ऍस॰बी॰ऍन॰ 0-485-24211-7.सीएस1 रखरखाव: एक से अधिक नाम: authors list (link)
- ↑ Maj, Mario; Sartorius, N. (15 सितंबर 1999). Schizophrenia. Chichester: Wiley. पृ॰ 292. आई॰ऍस॰बी॰ऍन॰ 978-0-471-99906-5.
- ↑ Pescosolido BA, Monahan J, Link BG, Stueve A, Kikuzawa S (1999). "The public's view of the competence, dangerousness, and need for legal coercion of persons with mental health problems". American Journal of Public Health. 89 (9): 1339–45. PMID 10474550. डीओआइ:10.2105/AJPH.89.9.1339. पी॰एम॰सी॰ 1508769. मूल से 12 मार्च 2020 को पुरालेखित. अभिगमन तिथि 2008-07-03. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Phelan JC, Link BG, Stueve A, Pescosolido BA (2000). "Public Conceptions of Mental Illness in 1950 and 1996: What Is Mental Illness and Is It to be Feared?". Journal of Health and Social Behavior. 41 (2): 188–207. डीओआइ:10.2307/2676305. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - ↑ Kim, Y.; Berrios, GE. (2001). "Impact of the term schizophrenia on the culture of ideograph: the Japanese experience". Schizophr Bull. 27 (2): 181–5. PMID 11354585.
- ↑ Sato M (2004). "Renaming schizophrenia: a Japanese perspective". World Psychiatry. 5 (1): 53–55. PMID 16757998. पी॰एम॰सी॰ 1472254.
- ↑ Deveson A (1991). Tell Me I'm Here. Penguin. आई॰ऍस॰बी॰ऍन॰ 0-14-027257-7.
आगे पढ़ें[संपादित करें]
- Bentall, Richard (2003). Madness explained: psychosis and human nature. London: Allen Lane. आई॰ऍस॰बी॰ऍन॰ 0-7139-9249-2.
- Dalby, J. Thomas (1996). Mental disease in history: a selection of translated readings. Bern: Peter Lang. आई॰ऍस॰बी॰ऍन॰ 0-8204-3056-0.
- Fallon, James H. (2003). "The Neuroanatomy of Schizophrenia: Circuitry and Neurotransmitter Systems". Clinical Neuroscience Research. 3: 77–107. डीओआइ:10.1016/S1566-2772(03)00022-7.
|access-date=दिए जाने पर|url= भी दिया जाना चाहिए(मदद) - Fleck, Stephen; Theodore Lidz and Alice Cornelison (1985). Schizophrenia and the family. New York: International Universities Press. आई॰ऍस॰बी॰ऍन॰ 0-8236-6001-X.
- Keen TM (1999). "Schizophrenia: orthodoxy and heresies. A review of alternative possibilities". Journal of Psychiatric and Mental Health Nursing. 6 (6): 415–24. PMID 10818864. डीओआइ:10.1046/j.1365–2850.1999.00237.x
|doi=के मान की जाँच करें (मदद). अभिगमन तिथि 2008-07-07. नामालूम प्राचल|doi_brokendate=की उपेक्षा की गयी (|doi-broken-date=सुझावित है) (मदद); नामालूम प्राचल|month=की उपेक्षा की गयी (मदद) - Laing, Ronald D. (1990). The divided self: an existential study in sanity and madness. New York: Penguin Books. आई॰ऍस॰बी॰ऍन॰ 0-14-013537-5.
- Noll, Richard (2006). The Encyclopedia of Schizophrenia And Other Psychotic Disorders (Facts on File Library of Health and Living). New York: Facts on File. आई॰ऍस॰बी॰ऍन॰ 0-8160-6405-9.
- Roazen, Paul; Victor Tausk (1991). Sexuality, war, and schizophrenia: collected psychoanalytic papers. New Brunswick, N.J., U.S.A: Transaction Publishers. आई॰ऍस॰बी॰ऍन॰ 0-88738-365-3. (सिज़ोफ्रेनिया पर पागलपन में 'प्रभावित मशीन' की उत्पत्ति.)
- Shaner A, Miller G, Mintz J (2004). "Schizophrenia as one extreme of a sexually selected fitness indicator" (PDF). Schizophr. Res. 70 (1): 101–9. PMID 15246469. डीओआइ:10.1016/j.schres.2003.09.014. मूल (PDF) से 27 दिसंबर 2010 को पुरालेखित. अभिगमन तिथि 2008-07-07. नामालूम प्राचल
|month=की उपेक्षा की गयी (मदद)सीएस1 रखरखाव: एक से अधिक नाम: authors list (link) - Szasz, Thomas Stephen (1976). Schizophrenia: the sacred symbol of psychiatry. New York: Basic Books. आई॰ऍस॰बी॰ऍन॰ 0-465-07222-4.
बाहरी कड़ियाँ[संपादित करें]
- मुक्त निर्देशिका परियोजना पर मनोविदलता
- NPR: सिज़ोफ्रेनिया की दृष्टि और आवाज
- सिज़ोफ्रेनिया की परिभाषा वर्तमान विश्व स्वास्थ्य संगठन
- सिज़ोफ्रेनिया के लक्षण 1940 में बनी फ़िल्म जो सिज़ोफ्रेनिया के कुछ लक्षण दिखाते हुए.
