रक्त अपोहन
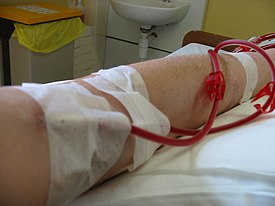

रक्त अपोहन या हेमोडायलिसिस (Hemodialysis) वह प्रक्रिया है जिसके अन्तर्गत गंदे पदार्थों जैसे कि क्रियेटिनिन और यूरिया के साथ-साथ मुक्त जल को रक्त से तब निकाला जाता है, जब वृक्क (गुर्दे) अपना काम करने में सक्षम न हों। यह चिकित्सा में प्रचलित है। हेमोडायलिसिस तीन वृक्क प्रतिस्थापन उपचारों में से एक है (अन्य दो हैं, वृक्क प्रत्यारोपण; उदरावरणीय अपोहन)
हेमोडायलिसिस, एक आउटपेशेंट (अस्पताल के बाहर) या इनपेशेंट (अस्पताल के अन्दर) उपचार हो सकता है। नियमित हेमोडायलिसिस को एक डायलिसिस आउटपेशेंट सुविधा में आयोजित किया जाता है, यह या तो अस्पताल का इसी उद्देश्य के लिए निर्मित एक कमरा होता है या एक समर्पित स्वतन्त्र क्लिनिक होती है। हेमोडायलिसिस को घर पर कम ही किया जाता है। एक क्लीनिक में डायलिसिस उपचार को नर्सों और तकनीशियनों से निर्मित विशेष स्टाफ द्वारा शुरू और प्रबंधित किया जाता है; घर पर डायलिसिस उपचार को स्वयं आरंभ और प्रबंधित किया जा सकता है या किसी प्रशिक्षित सहायक की मदद से संयुक्त रूप से किया जा सकता है जो आमतौर पर परिवार का एक सदस्य होता है। [1]
सिद्धान्त[संपादित करें]

हेमोडायलिसिस का सिद्धांत वैसा ही है जैसा अन्य डायलिसिस विधियों का है; इसमें अर्ध-पारगम्य झिल्ली के आर-पार विलेय का विसरण शामिल है। हेमोडायलिसिस, विरुद्ध धारा प्रवाह का इस्तेमाल करता है, जहां अपोहित, बाह्य-दैहिक सर्किट में रक्त प्रवाह की विपरीत दिशा में बहता है। विरुद्ध धारा प्रवाह, अधिकतम पर सम्पूर्ण झिल्ली में संकेन्द्रण प्रवणता को बनाए रखती है और डायलिसिस की क्षमता को बढ़ती है।
तरल पदार्थ निष्कासन (अल्ट्राफिल्ट्रेशन) का काम अपोहित कक्ष के हाइड्रोस्टाटिक दबाव में फेरबदल करते हुए पूरा किया जाता है, जिससे मुक्त जल और कुछ घुले हुए विलेय एक निर्मित दबाव प्रवणता से होते हुए झिल्ली के पार जाते हैं।
डायलिसिस समाधान जिसका प्रयोग किया जाता है वह खनिज आयनों का विसंक्रमित समाधान होता है। यूरिया और अन्य अपशिष्ट पदार्थ, पोटेशियम और फॉस्फेट, डायलिसिस समाधान में विसरित हो जाते हैं। हालांकि, क्लोराइड और सोडियम की सांद्रता, हानि को रोकने के लिए सामान्य प्लाज्मा के ही समान होती है। रक्त अम्लता को ठीक करने के लिए सोडियम बाईकारबोनेट को प्लाज्मा की तुलना में अधिक सांद्रता में मिलाया जाता है। ग्लूकोज की एक अल्प मात्रा भी आमतौर पर इस्तेमाल की जाती है।
ध्यान दें कि हेमोफिल्ट्रेशन से संबंधित तकनीक की एक अलग प्रक्रिया है।
इतिहास[संपादित करें]
वृक्क विफलता के व्यावहारिक इलाज के लिए डायलिसिस को विकसित करने में कई लोगों ने महती भूमिका निभाई है, जिसकी शुरुआत ग्लासगो के थॉमस ग्राहम से हुई, जिन्होंने पहली बार 1854 में अर्ध-पारगम्य झिल्ली के आर-पार विलेय परिवहन के सिद्धांतों को प्रस्तुत किया। [2] कृत्रिम गुर्दे का विकास सबसे पहले 1913 में आबेल, रोन्ट्रे और टर्नर द्वारा किया गया था,[3] मानव पर प्रथम हेमोडायलिसिस हास द्वारा (28 फ़रवरी 1924)[4] और कृत्रिम गुर्दे का चिकित्सा उपयोगी उपकरण के रूप में विकास कोल्फ द्वारा 1943-1945 में किया गया। [5] इस शोध से दर्शाया गया कि वृक्क विफलता से मर रहे रोगियों के जीवन को लंबा किया जा सकता है।
डा. विलेम कोल्फ प्रथम व्यक्ति थे जिन्होंने 1943 में एक क्रियाशील अपोहक का निर्माण किया। जिस रोगी का सबसे पहले सफलतापूर्वक इलाज किया गया वह यूरेमिक कोमा में एक 67 वर्षीय महिला थी जिसे कोल्फ के अपोहक द्वारा 11 घंटों के हेमोडायलिसिस के बाद होश आ गया था। इसके निर्माण के समय, कोल्फ का लक्ष्य, तीव्र वृक्क विफलता से उबरते समय जीवन समर्थन प्रदान करना था। द्वितीय विश्व युद्ध के समाप्त होने के बाद, कोल्फ ने अपने बनाए हुए पांच अपोहक को विश्व के विभिन्न अस्पतालों को दान कर दिया, जिसमें शामिल था माउंट सिनाई हॉस्पिटल, न्यू यॉर्क. कोल्फ ने अपनी हेमोडायलिसिस मशीन के खाके को बोस्टन में पीटर बेंट ब्रिघम हॉस्पिटल में जॉर्ज थोर्न को दिया। इससे कोल्फ के अपोहक की अगली पीढ़ी का निर्माण हुआ, स्टेनलेस स्टील की कोल्फ-ब्रिघम डायलिसिस मशीन.
1950 के दशक तक, विलेम कोल्फ के अपोहक के आविष्कार का इस्तेमाल गंभीर वृक्क विफलता के लिए किया जाता था, लेकिन इसे स्टेज 5 जीर्ण वृक्क रोग (सीकेडी) वाले रोगियों के लिए एक व्यवहार्य उपचार के रूप में नहीं देखा गया। उस समय, डॉक्टरों मानना था कि रोगियों के लिए दो कारणों से अनिश्चितकाल तक डायलिसिस करवाना असंभव था। सबसे पहले, उन्होंने सोचा कि कोई भी मानव निर्मित उपकरण लंबे समय तक गुर्दे की क्रियाओं को प्रतिस्थापित नहीं कर सकता है। इसके अतिरिक्त, डायलिसिस से गुज़र रहे एक रोगी की नसें और धमनियां क्षतिग्रस्त हो गई, जिससे कई उपचार के बाद, रोगी के रक्त तक पहुंचने के लिए एक धमनी खोजना मुश्किल हो गया।
डॉ॰ निल्स अल्वाल : मूल कोल्फ वृक्क, चिकित्सकीय रूप से अधिक उपयोगी नहीं था, क्योंकि यह अतिरिक्त द्रव के निष्कासन की अनुमति नहीं देता था। डॉ॰ निल्स अल्वाल[6] ने एक स्टेनलेस स्टील कनस्तर के अन्दर इस वृक्क के संशोधित संस्करण को प्रस्तुत किया, जिसके ऊपर एक नकारात्मक दबाव डाला जा सकता था और इस प्रकार हेमोडायलिसिस के सही मायने में वास्तविक व्यावहारिक अनुप्रयोग को प्रभावशाली बनाया, जिसे 1946 में लुंड विश्वविद्यालय में किया गया था। अल्वाल यकीनन, डायलिसिस के लिए धमनीशिरापरक शंट के आविष्कारक थे। उन्होंने पहली बार इसकी खबर 1948 में दी जहां उन्होंने ऐसे धमनीशिरापरक शंट का इस्तेमाल खरगोशों में किया। बाद में उन्होंने कांच के बने ऐसे शंट और साथ ही साथ अपने कनस्तर-बंद अपोहक का इस्तेमाल 1946 और 1960 के बीच वृक्क विफलता वाले 1,500 रोगियों का इलाज करने के लिए किया, जैसा कि उन्होंने सितंबर 1960 में एवियन में आयोजित प्रथम अंतर्राष्ट्रीय नेफ्रोलोजी कांग्रेस को बताया। अल्वाल को 1957 में लुंड विश्वविद्यालय में नेफ्रोलोजी के एक नव निर्मित पद पर नियुक्त किया गया। इसके बाद उन्होंने स्वीडिश व्यापारी होल्गर क्रफूर्ड के साथ सहयोग से एक प्रमुख कंपनी का गठन किया जिसने बाद में पिछले 50 सालों में डायलिसिस उपकरण, गम्ब्रो का निर्माण किया। डायलिसिस के आरम्भिक इतिहास की समीक्षा स्टेनली शेल्डन द्वारा की गई है[7].
डॉ॰ बेल्डिंग एच. स्क्रिब्नर ने एक सर्जन, डा. वेन क्विंटन के साथ काम करते हुए अल्वाल द्वारा प्रयुक्त कांच के शंट को संशोधित किया और उसे टेफ्लोन से बनाया। एक अन्य महत्वपूर्ण सुधार था उन्हें सिलिकॉन इलास्टोमर टयूबिंग के एक छोटे टुकड़े से जोड़ना. इससे तथाकथित स्क्रिब्नर शंट के आधार का गठन हुआ, जिसे शायद अधिक उपयुक्त रूप से क्विंटन-स्क्रिब्नर शंट कहा जाता है। उपचार के बाद, यू-आकार के छोटे टेफ्लोन ट्यूब के इस्तेमाल से शरीर के बाहर दोनों ट्यूब को जोड़ते हुए रक्तवाही अभिगम को खुला रखा जाएगा, जो ट्यूब के रक्त को धमनी में रोक देगा और वापस ट्यूब से शिराओं में जायेगा.[8]
1962 में, स्क्रिब्नर ने दुनिया की पहली आउटपेशेंट डायलिसिस सुविधा की शुरुआत की, सिएटल आर्टिफ़िशिअल किडनी सेंटर, बाद में जिसका नाम बदलकर नॉर्थवेस्ट किडनी सेंटर कर दिया गया। तुरंत यह समस्या उत्पन्न हुई कि किसे डायलिसिस दिया जाना चाहिए, क्योंकि केंद्र की छह डायलिसिस मशीनों की क्षमता की तुलना में मांग काफी ज्यादा बढ़ गई। स्क्रिब्नर ने फैसला किया कि किसे डायलिसिस दिया जाए और किसे ना दिया जाए यह निर्णय वे नहीं लेंगे. इसके बजाय, इसका चुनाव एक गुमनाम समिति द्वारा किया जायेगा, जिसे प्रथम बायोएथिक समितियों में से एक माना जा सकता है।
आबेल और राउंडट्री, हास और नेशेल्स जैसे अग्रदूतों सहित डायलिसिस में सफल और असफल प्रयासों के विस्तृत इतिहास के लिए, कजेलस्ट्रांड की यह समीक्षा देखें.[9]
नुस्खा[संपादित करें]
डायलिसिस के लिए एक वृक्क-चिकित्सक (एक वृक्क चिकित्सा विशेषज्ञ) का पर्चा डायलिसिस उपचार के लिए विभिन्न मापदंडों को निर्दिष्ट करेगा। इनमें शामिल है आवृत्ति (प्रति सप्ताह कितने उपचार), प्रत्येक उपचार की लंबाई और रक्त और डायलिसिस समाधान प्रवाह दर, साथ ही साथ अपोहक का आकार. डायलिसिस समाधान की रचना को भी कभी-कभी इसके सोडियम और पोटेशियम और बिकारबोनिट स्तर के संदर्भ में समायोजित किया जाता है। सामान्यतया, एक व्यक्ति के शरीर का आकार जितना बड़ा होगा, उसे डायलिसिस की उतनी ही अधिक जरूरत होगी। उत्तरी अमेरिका और ब्रिटेन में एक सप्ताह में 3-4 घंटे (बड़े मरीज़ों में कभी-कभी 5 घंटे तक) के 3 उपचार देना आम है। एक सप्ताह में दो बार का सत्र उन रोगियों के लिए ठीक है जिनमें गुर्दे का अधिकांश हिस्सा काम कर रहा हो। प्रति सप्ताह चार सत्रों को अक्सर बड़े रोगियों के लिए निर्धारित किया जाता है, साथ ही उन रोगियों के लिए जिनमें द्रव अधिभार की समस्या है। अंततः, हेमोडायलिसिस के घरेलू लघु सत्रों में अब रूचि बढ़ रही है, जो 1.5 - 4 घंटे का सत्र होता है जिसे प्रति सप्ताह 5-7 बार दिया जाता है, आमतौर पर घर पर. रात्रिकालीन डायलिसिस में भी रूचि बढ़ी है, जिसमें एक मरीज का डायलिसिस किया जाता है, आम तौर पर घर पर, प्रति रात 8-10 घंटे, प्रति सप्ताह 3-6 रातें. रात्रिकालीन इन-सेंटर डायलिसिस, प्रति सप्ताह 3-4 बार कुछ चंद डायलिसिस इकाइयों में अमेरिका में पेश की जाती है।
दुष्प्रभाव और जटिलताएं[संपादित करें]
हेमोडायलिसिस में अक्सर द्रव निष्कासन शामिल होता है (अल्ट्राफिल्ट्रेशन के माध्यम से) क्योंकि वृक्क विफलता वाले अधिकांश रोगियों में मूत्र त्याग बहुत न्यून या नहीं होता है। द्रव को बहुत ज्यादा निकालने ओर/या बहुत जल्दी निकालने से होने वाले पक्ष प्रभाव में शामिल है न्यून रक्तचाप, थकान, सीने में दर्द, पाद-ऐंठन, मतली और सिर दर्द. ये लक्षण उपचार के दौरान पाए जा सकते हैं और इलाज के बाद तक बचे रह सकते हैं, उन्हें कभी-कभी सामूहिक रूप से डायलिसिस हैंगओवर या डायलिसिस वाशआउट के रूप में संदर्भित किया जाता है। इन लक्षणों की गंभीरता आमतौर पर द्रव निष्कासन की मात्रा और गति के अनुपात में होती है। हालांकि, द्रव निष्कासन की दी गई मात्रा या दर व्यक्ति और दिन के आधार पर भिन्न होती है। इन दुष्प्रभावों से बचा जा सकता है और/या उनकी गंभीरता को उपचार के बीच में तरल पदार्थ का सेवन करते हुए सीमित किए जा सकता है या डायलिसिस के खुराक को बढ़ाते हुए कम किया जा सकता है, उदाहरण के लिए, प्रति सप्ताह मानक तीन बार, प्रति उपचार 3-4 घंटे की तुलना में प्रति उपचार अधिक बार या अधिक लम्बे समय तक डायलिसिस करना।
चूंकि हेमोडायलिसिस के लिए रक्तवाहिनी प्रणाली की आवश्यकता होती है, हेमोडायलिसिस से गुजरने वाले रोगियों की रक्तसंचार प्रणाली रोगाणुओं के लिए खुल सकती है, जिससे रोगाणुता हो सकती है, एक संक्रमण जो हृदय वाल्व को प्रभावित करता है (अन्तर्ह्रद्कलाशोथ) या एक संक्रमण जो हड्डियों (अस्थिमज्जा प्रदाह) को प्रभावित करता है। संक्रमण का खतरा, इस्तेमाल के प्रकार (नीचे देखें) पर निर्भर करते हुए भिन्न होता है। रक्तस्राव भी हो सकता है, एक बार फिर इस्तेमाल के प्रकार पर निर्भर करते हुए जोखिम अलग-अलग होता है। संक्रमण को संक्रमण नियंत्रण की सर्वश्रेष्ठ प्रथाओं का कड़ाई से पालन करते हुए कम किया जा सकता है।
हेपरिन, हेमोडायलिसिस में सबसे आम रूप से इस्तेमाल किया जाने वाला थक्कारोधी है, क्योंकि आम तौर पर इसे अच्छी तरह सहन किया जाता है और प्रोटामिन सल्फेट के साथ इसे तुरंत पलटा जा सकता है। हेपरिन एलर्जी कभी-कभी एक समस्या हो सकती है और न्यून प्लेटलेट गणना को प्रेरित कर सकती है। ऐसे रोगियों में, वैकल्पिक थक्कारोधी का इस्तेमाल किया जा सकता है। रक्तस्राव के उच्च जोखिम वाले रोगियों में, डायलिसिस को एंटिकोगुलेशन के बिना किया जा सकता है।
प्रथम प्रयोग लक्षण, कृत्रिम गुर्दा के लिए एक दुर्लभ लेकिन गंभीर तीव्रगाहिता संबंधी प्रतिक्रिया है। इसके लक्षण में है छींकना, घरघराहट, श्वासल्पता, पीठ दर्द, सीने में दर्द, या अचानक मौत. यह कृत्रिम गुर्दे में अवशिष्ट विसंक्रामक के कारण या स्वयं झिल्ली की सामग्री की वजह से हो सकता है। हाल के वर्षों में, रासायनिक विसंक्रामक के बजाय गामा विकिरण, भाप विसंक्रमण, या इलेक्ट्रॉन बीम विकिरण के इस्तेमाल से और उच्च जैव-अनुकूलता वाली अर्ध-पारगम्य झिल्ली के विकास से प्रथम प्रयोग लक्षण की घटना में कमी आई है। प्रसंस्करण के नए तरीकों को जो डायलिसिस के पूर्व के स्वीकार्य घटक हैं, उन पर हमेशा गौर किया जाना चाहिए। उदाहरण के लिए, 2008 में, प्रथम प्रयोग प्रकार या प्रतिक्रियाएं, जिसमें शामिल थी रोगी की मौत जो अति सल्फेट वाले कॉनड्रोइटिन सल्फेट की निर्माण प्रक्रिया के दौरान हेपरिन संक्रमण से हुई थी। [10]
हेमोडायलिसिस की दीर्घकालिक जटिलताओं में शामिल है एमाइलॉयडोसिस, न्युरोपैथी और विभिन्न हृदय रोग. उपचार की आवृत्ति और लंबाई बढ़ाने से देखा गया है कि द्रव अधिभार में सुधार और हृदय वृद्धि होती है, जिसे ऐसे रोगियों में आम रूप से देखा गया है। [11][12]
विभिन्न प्रकार के हेमोडायलिसिस से जुडी विशिष्ट जटिलताओं को नीचे सूचीबद्ध किया गया है।
अभिगम[संपादित करें]
हेमोडायलिसिस में, रक्त तक पहुंचने के लिए तीन प्राथमिक तरीकों का प्रयोग किया जाता है: एक अंतःशिरा कैथेटर, एक धमनीशिरापरक नालव्रण (एवी) और एक सिंथेटिक ग्राफ्ट. अभिगम का प्रकार कुछ कारकों द्वारा प्रभावित होता है जैसे रोगी के गुर्दे की विफलता का एक अपेक्षित समय और उसके वाहिका प्रणाली की हालत. रोगियों में एकाधिक अभिगम हो सकता है, क्योंकि आम तौर पर एक एवी नालव्रण या ग्राफ्ट परिपक्व हो रहा है और एक कैथेटर का अभी भी प्रयोग किया जा रहा है। संवहनी अभिगम के इन तीनों प्रमुख प्रकार के निर्माण में सर्जरी की आवश्यकता है। [13]
कैथिटर[संपादित करें]
कैथेटर का उपयोग, जिसे कभी-कभी सीवीसी (सेंट्रल वेनस कैथेटर) कहा जाता है, दो लुमेन वाले एक प्लास्टिक कैथेटर से बनी होती है जिसे एक विशाल नस में डाला जाता है (आमतौर पर वेना कावा, आंतरिक कंठ शिरा या उरु शिरा के माध्यम से) ताकि रक्त की बड़ी मात्रा को एक लुमेन से निकाला जा सके और उसे डायलिसिस सर्किट में प्रवेश कराया जा सके और अन्य लुमेन के माध्यम से लौटाया जा सके। हालांकि, रक्त प्रवाह लगभग हमेशा एक अच्छी तरह से कार्य कर रहे नालव्रण या ग्राफ्ट की तुलना में कम होता है।
कैथेटर आमतौर पर दो सामान्य किस्मों में पाए जाते हैं, नलिका वाले और गैर नलिका वाले.
गैर नलिका कैथेटर अभिगम, लघु अवधि अभिगम के लिए हैं (करीब 10 दिन के लिए लेकिन अक्सर एक डायलिसिस सत्र के लिए) और कैथेटर, नस में प्रवेश के स्थल पर त्वचा से उभरता है।
नलिका युक्त कैथेटर अभिगम में एक लंबा कैथेटर शामिल होता है, जिसे नस में प्रविष्टि बिंदु से एक निकास स्थान के लिए त्वचा के अन्दर डाला जाता है। इसे आमतौर पर गले में आंतरिक ग्रीवा शिरा में डाला जाता है और निकास स्थान आमतौर पर छाती में होता है। यह नलिका हमला करने वाले रोगाणुओं के लिए एक बाधा के रूप में कार्य करती है और वैसे नलिका कैथेटर को लघु से लेकर मध्यम अवधि के उपयोग के लिए (सप्ताह से महीनों के लिए) डिज़ाइन किया जाता है क्योंकि संक्रमण अभी भी एक समस्या होती है।
संक्रमण के अलावा, शिरापरक संकुचन, कैथेटर अभिगम के साथ एक अन्य गंभीर समस्या है। कैथेटर, नस में एक बाह्य पदार्थ है और अक्सर शिरा की दीवार पर दाहक प्रतिक्रिया उत्पन्न करता है। इससे धमनी का स्केरिंग और संकुचन होता है, यहां नाड़ीरोध भी होता है। इससे शिरा द्वारा शुष्क क्षेत्र में गंभीर शिरापरक अवरोध की समस्याओं का सृजन हो सकता है और शिराओं पर भी इसका प्रभाव पड़ सकता है, जो बाद के समय नालव्रण या ग्राफ्ट के निर्माण के लिए बेकार हो सकता है। लंबी अवधि के हेमोडायलिसिस के मरीज को वास्तव में अभिगम की 'कमी' हो सकती है, तो यह एक घातक समस्या हो सकती है।
कैथेटर अभिगम का उपयोग आम तौर पर त्वरित डायलिसिस के लिए शीघ्र अभिगम की खातिर किया जाता है, उन रोगियों में नलिका अभिगम के लिए जिन्हें गंभीर वृक्क विफलता से उबरने की संभावना है और उन रोगियों के लिए जो वृक्क विफलता के अंतिम चरण में हैं और जो या तो वैकल्पिक अभिगम की प्रतीक्षा कर रहे हैं या जो वैकल्पिक अभिगम प्राप्त करने में असमर्थ हैं।
कैथेटर अभिगम अक्सर मरीजों में लोकप्रिय है, क्योंकि डायलिसिस मशीन से संपर्क के लिए सुई की आवश्यकता नहीं होती है। हालांकि, ऊपर उल्लिखित कैथेटर अभिगम का गंभीर जोखिम का मतलब है कि इस तरह के अभिगम पर केवल सबसे हताश स्थिति में एक दीर्घकालिक समाधान के रूप में ही विचार किया जाना चाहिए।
एवी नालव्रण[संपादित करें]
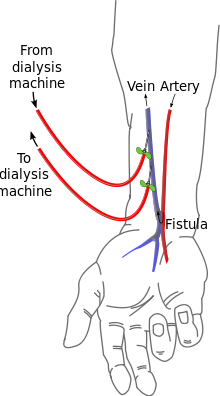
एवी (धमनीशिरापरक) नालप्रवण को पसंदीदा अभिगम विधि के रूप में पहचाना जाता है। एक नालव्रण बनाने के लिए, एक संवहनी सर्जन सम्मिलन के माध्यम से एक धमनी और एक नस को जोड़ते हैं। चूंकि यह केशिकाओं से बचकर निकल जाता है, रक्त, नालव्रण के माध्यम से तेज़ी से बहता है। एक व्यक्ति अपनी उंगली को एक परिपक्व नालव्रण पर रखकर इसे महसूस कर सकता हूँ. इसे 'रोमांच' का अनुभव कहते हैं और नालव्रण के ऊपर एक विशिष्ट 'गूंज' एहसास को पैदा करता है। नालव्रण से गुज़रते हुए रक्त की "फुसफुसाहट" को एक स्टेथोस्कोप के माध्यम से सुना जा सकता है, इस ध्वनी को अंग्रेजी में ब्रूट कहा जाता है।
नालप्रवण आमतौर पर गैर-प्रभावी बांह में निर्मित होता है और हाथ ('नासदान' नालव्रण) पर स्थित हो सकता है, या बाजू पर (आमतौर पर एक रेडियोमस्तिष्कशोथ नालव्रण, या तथाकथित ब्रेशिया सिमिनो-नालव्रण जिसमें रेडियल धमनी को मस्तिष्कशोथ शिरा के साथ मिलाया जाता है) या कोहनी में (आमतौर पर एक बाहू मस्तिष्कशोथ नालव्रण, जहां बाहु धमनी को मस्तिष्कशोथ शिरा के साथ मिलाया जाता है). एक नालव्रण को परिपक्व होने में कई सप्ताह लगा सकते हैं, एक औसत से 4-6 सप्ताह. उपचार के दौरान, दो सुइयों को नालव्रण में डाला जाता है, एक खून निकालने के लिए और एक वापस डालने के लिए।
ए.वी. नालव्रण उपयोग के फायदे में शामिल है निम्न संक्रमण दर, क्योंकि कोई भी बाह्य पदार्थ उनके गठन में शामिल नहीं है, उच्च रक्त प्रवाह दर (जो अधिक प्रभावी डायलिसिस में परिवर्तित होता है) और घनास्त्रता की न्यून घटना. जटिलताएं कम हैं, लेकिन अगर एक नालव्रण में बहुत ही उच्च रक्त प्रवाह है और रक्तावाहिकी जो बाकी अंगों को आपूर्ति करती है वह खराब है, एक चोरी लक्षण उभर सकता है, जहां अंग में प्रवेश करने वाला रक्त नालव्रण में खींच लिया जाता है और अंग की केशिका में प्रवेश के बिना सामान्य संचरण में लौट जाता है। इससे उस अंग की ठंड भरे चरम लक्षण पैदा होते हैं, ऐंठन दर्द और, गंभीर ऊतक हानि होती है। एवी नालव्रण की एक दीर्घकालीन जटिलता यह हो सकती है कि धमनीविस्फार का विकास होता है, नस की दीवार पर एक उभार जहां यह सुई के बार-बार प्रविष्ट करने से कमजोर हो सकता है। एक बड़ी सीमा तक धमनीविस्फार विकसित होने का खतरा सुई चुभाने की सुरक्षापूर्ण तकनीक द्वारा कम किया जा सकता है। धमनीविस्फार, सुधारात्मक सर्जरी को जरूरी बना सकता है और एक नालव्रण के उपयोगी जीवन को छोटा कर सकता है। नालव्रण और धमनीविस्फार की क्षति को या छद्म-धमनीविस्फार के गठन को रोकने के लिए, यह अनुशंसित है कि सुई को विभिन्न बिंदुओं पर क्रमवार डाला जाना चाहिए। एक अन्य दृष्टिकोण है नालव्रण में एक भोथरी सुई द्वारा प्रवेश करना, ठीक उसी जगह पर. इसे 'बटनहोल' दृष्टिकोण कहा जाता है। एक दिए गए नालव्रण पर अक्सर दो या तीन बटनहोल स्थान उपलब्ध होते हैं। इससे नालव्रण का जीवन लम्बा हो सकता है और नालव्रण को क्षति से बचाने में मदद मिलती है।
एवी ग्राफ्ट[संपादित करें]

एवी (धमनीशिरापरक) ग्राफ्ट, अधिकांश मामलों में बहुत कुछ नालप्रवण के समान है, सिवाय इसके कि एक कृत्रिम नाड़ी का इस्तेमाल धमनी और शिरा को जोड़ने के लिए किया जाता है। यह ग्राफ्ट आमतौर पर सिंथेटिक सामग्री से बना होता है, अक्सर PTFE से, लेकिन कभी-कभी रासायनिक रूप से उपचारित होता है, पशुओं की विसंक्रमित शिरा का इस्तेमाल किया जाता है। ग्राफ्ट को तब डाला जाता है जब मरीज की देशी रक्तवाहिकी एक नालव्रण की अनुमति नहीं देती. वे नालप्रवण से अधिक तेजी से परिपक्व होते हैं और गठन के कई हफ्तों बाद तक उपयोग के लिए तैयार रह सकते हैं (कुछ नए ग्राफ्ट का इस्तेमाल और भी जल्दी किया जा सकता है). हालांकि, एवी ग्राफ्ट के संकुचित हो जाने का उच्च खतरा रहता है, विशेष रूप से ग्राफ्ट को शिरा में जहां से डाला गया है ठीक उसके नीचे वाली शिरा में. संकुचन से अक्सर थक्का या घनास्त्रता होती है। बाहरी पदार्थों के रूप में, वे संक्रमित हो जाने के खतरे से ग्रसित रहते हैं। ग्राफ्ट को लगाने के अन्य स्थानों के विकल्प उपलब्ध हैं, क्योंकि ग्राफ्ट को काफी लंबा बनाया जा सकता है। इस प्रकार एक ग्राफ्ट को जांघ में या फिर गर्दन ('हार ग्राफ्ट') में डाला जा सकता है।
नालव्रण प्रथम परियोजना[संपादित करें]
एवी नालप्रवण में शिरापरक कैथेटर या ग्राफ्ट की तुलना में एक बेहतर उपयोग प्रत्यक्षता और अस्तित्व क्षमता होती है। वे बेहतर रोगी बचाव भी उत्पन्न करते हैं और ग्राफ्ट या शिरापरक कैथेटर की तुलना में बहुत कम जटिलताएं हैं। इस कारण से, सेंटर्स फॉर मेडिकेयर एंड मेडिकेड (सीएमएस) ने एक फिस्टुला फर्स्ट इनिशिएटिव स्थापित किया है,[14] जिसका लक्ष्य है डायलिसिस रोगियों में ए.वी. नालप्रवण के उपयोग को बढ़ाना.
प्रकार[संपादित करें]
हेमोडायलिसिस के तीन प्रकार हैं: पारंपरिक हेमोडायलिसिस, दैनिक हेमोडायलिसिस और रात्रीकालीन हेमोडायलिसिस. नीचे ओटावा अस्पताल का एक ब्रोशर का सारांश दिया गया है।
पारंपरिक हेमोडायलिसिस[संपादित करें]
जीर्ण हेमोडायलिसिस को आमतौर पर प्रत्येक सप्ताह तीन बार किया जाता है, प्रत्येक उपचार के लिए करीब 3-4 घंटे, जिसके दौरान रोगी के रक्त को एक ट्यूब के माध्यम से बाहर निकाला जाता है 3-400 cc/मिनट की दर से. यह ट्यूब 15, 16 या 17 गेज की सुई से जुड़ा हुआ होता है जो डायलिसिस नालव्रण या ग्राफ्ट में घुसी होती है या डायलिसिस कैथेटर के एक पोर्ट से जुडी होती है। रक्त को फिर अपोहक के माध्यम से पंप किया जाता है और तब संसाधित रक्त को एक अन्य ट्यूब (एक दूसरी सुई या पोर्ट से जुड़े) के माध्यम से वापस मरीज के खून में डाला जाता है। इस प्रक्रिया के दौरान, रोगी के रक्तचाप पर नजदीकी नजर रखी जाती है और अगर यह कम हो जाता है, या रोगी में निम्न रक्त मात्रा का कोई अन्य लक्षण विकसित होता है, जैसे कि मितली, तो डायलिसिस परिचर मशीन के माध्यम से अतिरिक्त तरल पदार्थ दे सकता है। इलाज के दौरान रोगी की संपूर्ण रक्त की मात्रा (लगभग 5,000 सीसी) हर 15 मिनट में मशीन के माध्यम से परिसंचारित होती है।
दैनिक हेमोडायलिसिस[संपादित करें]
दैनिक हेमोडायलिसिस का इस्तेमाल आम तौर पर उन रोगियों द्वारा किया जाता है जो घर पर ही अपना डायलिसिस करते हैं। यह कम तनावपूर्ण है (अधिक सौम्य), लेकिन इसमें अधिक अभिगम की आवश्यकता है। यह कैथेटर के साथ आसान है, लेकिन नालप्रवण या ग्राफ्ट के साथ अधिक समस्याग्रस्त है। "बटनहोल तकनीक" का उपयोग उस नालप्रवण के लिए किया जा सकता है जिसमें बारम्बार अभिगम की आवश्यकता होती है। दैनिक हेमोडायलिसिस को आम तौर पर एक सप्ताह के छह दिनों में दो घंटे के लिए किया जाता है।
रात्रीकालीन हेमोडायलिसिस[संपादित करें]
रात्रीकालीन हेमोडायलिसिस की प्रक्रिया पारंपरिक हेमोडायलिसिस के समान होती है, सिवाय इसके कि इसे प्रति सप्ताह छह रातों तक किया जाता है और प्रति सत्र छह से दस घंटे लगते हैं, इस दौरान रोगी सोता रहता है। [15]
लाभ तथा हानियां[संपादित करें]
लाभ[संपादित करें]
- निम्न मृत्यु दर
- ब्लड प्रेशर और पेट में ऐंठन का बेहतर नियंत्रण
- न्यून आहार प्रतिबंध
- दैनिक हेमोडायलिसिस के लिए बेहतर विलेय निकासी प्रभाव : अधिक बारम्बार डायलिसिस के साथ बेहतर सहनशीलता और कम जटिलताएं[16]
हानि[संपादित करें]
- स्वतंत्रता प्रतिबंधित करता है, क्योंकि इस प्रक्रिया से गुजर रहे लोग आपूर्ति की उपलब्धता की वजह से आसपास यात्रा नहीं कर सकते
- विश्वसनीय तकनीक की आवश्यकता जैसे कि उच्च जल और विद्युत् गुणवत्ता
- अधिक आपूर्ति की आवश्यकता जैसे डायलिसिस मशीन
- प्रक्रिया जटिल है और इसमें यह आवश्यक है कि देखभाल करने वाले को अधिक ज्ञान हो
- डायलिसिस मशीनों को स्थापित करने और साफ करने में समय की आवश्यकता और मशीनों और संबद्ध कर्मचारियों के साथ खर्च[16]
उपकरण[संपादित करें]
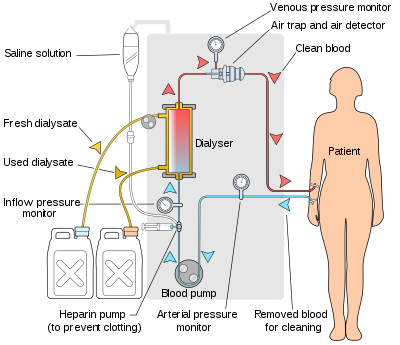
हेमोडायलिसिस मशीन रोगी के रक्त और अपोहित को अपोहक के माध्यम से पंप करती है। बाजार में आधुनिक डायलिसिस मशीन अत्यधिक कम्प्यूटरीकृत हैं और सुरक्षा के नाज़ुक मापदंडों की लगातार निगरानी रखते हैं, जैसे कि रक्त और अपोहित प्रवाह दर; डायलिसिस समाधान प्रवाहकत्त्व, तापमान और pH; रक्त रिसाव या हवा की उपस्थिति के प्रमाण के लिए अपोहित का विश्लेषण. कोई भी रीडिंग जो सामान्य श्रेणी से बाहर की है एक श्रव्य अलार्म को शुरू कर देती है ताकि रोगी की देखभाल करने वाले तकनीशियन को सावधान किया जा सके। डायलिसिस मशीनों के निर्माताओं में शामिल हैं फ्रेसेनिअस, गाम्ब्रो, बैक्सटर, बी. ब्राउन, नेक्सस्टेज और बेल्को.
जल प्रणाली[संपादित करें]

हेमोडायलिसिस के लिए एक व्यापक जल शोधन प्रणाली बिल्कुल महत्वपूर्ण है। क्योंकि डायलिसिस रोगी पानी की विशाल मात्रा के प्रति उजागर होते हैं, जो डाइलासेट का निर्माण करने के लिए डाइलासेट संकेन्द्रण के साथ मिश्रित होता है, मिनरल प्रदूषक या बैक्टीरियल अन्तर्जीवविष रोगी के रक्त में प्रवेश कर सकते हैं। क्योंकि क्षतिग्रस्त गुर्दे अशुद्धियों को दूर करने के लिए अपने अभिप्रेत कार्यों का प्रदर्शन नहीं कर सकते हैं, पानी के माध्यम से रक्त में प्रविष्ट आयन खतरनाक स्तर तक पहुंच सकते हैं, परिणामस्वरूप कई लक्षण दिखाई देते हैं या मृत्यु हो जाती है। एल्यूमिनियम, क्लोरामाइन, फ्लोराइड, तांबा और जस्ता, साथ ही बैक्टीरिया टुकड़े और अंतर्जीवविष आदि सभी इस संबंध में समस्याओं के कारण है।
इस कारण से, हेमोडायलिसिस में उपयोग किये जाने वाले पानी को उपयोग से पहले सावधानी से शुद्ध किया जाता है। शुरू में इसे फ़िल्टर्ड और तापमान समायोजित किया जाता है और उसके पीएच को एक एसिड या आधार जोड़कर शुद्ध किया जाता है। तब यह नरम हो जाता है। उसके बाद जैविक प्रदूषक को सोखने के लिए कोयले की लकड़ी युक्त टंकी के माध्यम से पानी छोड़ा जाता है। उसके बाद छोटे छिद्र के साथ एक झिल्ली में पानी को जोर से छोड़ने के माध्यम से प्राथमिक शुद्धि की जाती है, जिसे असमस रिवर्स झिल्ली कहा जाता है। इससे पानी को जाने की अनुमति मिलती है, लेकिन बहुत छोटे विलेय को रोके रखता है जैसे इलेक्ट्रोलाइट्स. बचे हुए इलेक्ट्रोलाइट्स को अंतिम रूप से हटाने के लिए आयन एक्सचेंज रेजिन के साथ एक टैंक के माध्यम से पानी को छोड़ा जाता है जो कि बचे हुए सभी आयन या फैटायन को साफ करता है और उन्हें हाइड्रॉक्सिल और हाइड्रोजन अणु के साथ स्थानांतरित कर देता है और पानी को अतिशुद्ध कर देता है।
यहां तक कि जल शोधन की इस स्तर की प्रक्रिया भी अपर्याप्त हो सकती है। हाल ही में एक प्रवृत्ति डाइलेज़र झिल्ली के माध्यम से इस अंतिम शुद्ध पानी (डाइलासेट संकेंद्रण के साथ मिश्रण के बाद) को पास किया जाता है। इससे सुरक्षा की एक और परत प्राप्त होती है, विशेष रूप से जीवाणु उत्पत्ति वाले दोषों से, जो हो सकता है मूल जल शुद्धिकरण प्रणाली के माध्यम से पानी के गुजरने के बाद पानी में संचित हो गए हों.
जैसे ही शुद्ध पानी को डाइलासेट संकेन्द्रण के साथ मिश्रित किया जाता है, इसकी चालकता बढ़ जाती है और तब से पानी जो कि आयन युक्त होती है बिजली आयोजित करती है। डायलिसिस के दौरान, डायलिसिस समाधान की चालकता लगातार यह सुनिश्चित करती है कि पानी और डाइलासेट संकेंद्रण को उचित अनुपात में मिलाया जा रहा है कि नहीं। अत्यधिक संकेंद्रित डायलिसिस समाधान और अत्यधिक तरल समाधान, दोनों ही गंभीर नैदानिक समस्याएं पैदा कर सकते हैं।
अपोहक[संपादित करें]
अपोहक उपकरण का एक टुकड़ा है जो कि वास्तव में रक्त को शुद्ध करता है। वर्तमान में उपयोग किए जाने वाले लगभग सारे अपोहक खोखले-फाइबर प्रकार के हैं। खोखले फाइबर का एक बेलनाकार बंडल, जिनकी दीवार अर्द्ध-पारगम्य झिल्ली से बनी है, उसके दोनों किनारों पर पोटिंग कम्पाउंड (एक प्रकार का गोंद) लगा होता है। इस संयोजन को फिर चार निकास के साथ एक स्पष्ट प्लास्टिक के बेलनाकार खोल में डाल दिया जाता है। प्रत्येक सिलेंडर के अंत पर एक खुलने वाला किनारा या रक्त पोर्ट खोखला फाइबर के बंडल के प्रत्येक अंत के साथ संपर्क बनाता है। यह अपोहक के "रक्त कम्पार्टमेंट" का निर्माण करता है। दो अन्य पोर्ट को सिलेंडर के किनारे में काटा जाता है। यह खोखला फाइबर "डायलासेट कम्पार्टमेंट" के आस-पास के स्थानों से संपर्क बनाता है। बहुत पतली केशिका-जैसी नली के बंडल के माध्यम से रक्त पोर्ट के द्वारा रक्त पंप होती है और फाइबर के आस-पास के स्थानों के माध्यम से डाइलासेट पंप होती है। दबाव प्रवणता को तब लागू किया जाता है जब इसकी जरुरत द्रव को रक्त से अपोहक कंपार्टमेंट में भेजने के लिए होती है।
झिल्ली और प्रवाह[संपादित करें]
अपोहक झिल्लियां अलग-अलग रोम छिद्र के साथ आती हैं। जो काफी छोटे छेद के आकार के साथ आते हैं उन्हें "न्यून-प्रवाह" और बड़े रोमकूप आकार वालों को "उच्च प्रवाह" कहा जाता है। बीटा-2-माइक्रोग्लोबुलिन जैसे कुछ बड़े अणु, न्यून-प्रवाह अपोहक के साथ कभी भी हटाया जा सकता है; बाद में उच्च प्रवाह अपोहक का ही इस्तेमाल होने लगा। हालांकि, इस तरह के अपोहक को उचित तौर पर द्रव दर को हटाने के लिए और झिल्ली के माध्यम से रोगी में अपोहक समाधान अशुद्धि के प्रतिवाह को रोकने के लिए नए अपोहक मशीनों और उच्च गुणवत्ता वाले अपोहक समाधान की आवश्यकता होती है।
अपोहक झिल्ली को मुख्य रूप से सेलूलोज़ (कपास लिंटर से व्युत्पन्न) से बनाया जाता था। ऐसी झिल्ली की सतह बहुत ज्यादा जैविकानुरूप नहीं थे, क्योंकि उजागर हाइड्रॉक्सिल समूह झिल्ली के द्वारा रक्त संचार में पूरक को सक्रिय कर देती है। इसलिए, बुनियादी, "अनसब्सटीट्युटेड" सेलूलोज़ झिल्ली को संशोधित किया गया था। इसमें एक बदलाव यह था कि एसीटेट समूह (सेलूलोज़ एसीटेट) के साथ इन हाइड्रॉक्सिल समूहों को कवर किया गया था; और कुछ यौगिकों में मिश्रित करना दूसरा बदलाव था जो कि झिल्ली सतह (संशोधित सेलूलोज़) में सक्रियण पूरक को रोकना होगा। मूल "अनसब्सटीट्युटेड सेलूलोज़" झिल्ली का अब व्यापक प्रयोग नहीं होता है, जबकि सेलूलोज़ एसीटेट और संशोधित सेलूलोज़ अपोहक का अभी भी इस्तेमाल किया जाता है। सल्लुलोसीक झिल्ली या तो कम प्रवाह या उच्च प्रवाह विन्यास में बनाई जा सकती है, जो कि उनके छेद के आकार पर निर्भर करती है।
झिल्ली के एक अन्य समूह को सिंथेटिक सामग्री से बनाया जाता है, जिसमें बहुलक का उपयोग किया जाता है, जैसे पोलीयारलेथरसल्फोन, पॉलियामाइड, पोल्विनलपायरोलीडोन, पोलीकारबोनेट और पोलीएक्रिलोनाइट्रिल. इन सिंथेटिक झिल्ली को अनसब्सटीट्युटेड सेलूलोज़ झिल्ली के बजाए एक कम डिग्री के लिए पूरक को सक्रिय किया जाता है। सिंथेटिक झिल्ली को कम या उच्च प्रवाह विन्यास में बनाया जा सकता है, लेकिन अधिकांश उच्च प्रवाह से बने होते हैं।
एक एकीकृत रोम छिद्र के निर्माण के लिए नैनोटैक्नोलॉजी का इस्तेमाल सबसे हाल ही में उच्च प्रवाह झिल्ली में किया जा रहा है। उच्च प्रवाह झिल्ली का लक्ष्य अपेक्षाकृत बड़े अणुओं को पास करना है जैसे बीटा-2-माइक्रोग्लोबुलिन (मेगावाट 11,600 डाल्टंस), लेकिन अल्बूमिन (मेगावाट ~ 66400 डाल्टंस) को पारित करना नहीं है। हर झिल्ली के पास आकार की एक सीमा में छिद्र होता है। जैसे-जैसे छिद्र आकार में वृद्धि होती है, कुछ उच्च प्रवाह अपोहक डाइलासेट में रक्त से अल्बूमिन को पारित करना शुरू करते हैं। इसके लिए इसे अवांछनीय माना जाता है, यद्यपि एक प्रकार के विचारकों के समूह ने माना कि अल्बूमिन को बाहर करना प्रोटीन वाली उरेमिक जहर को दूर करने की दृष्टि से फायदेमंद हो सकता है।
झिल्ली प्रवाह और परिणाम[संपादित करें]
एक उच्च प्रवाह अपोहक का उपयोग रोगी के परिणामों में सुधार करता है कि नहीं यह कुछ हद तक विवादास्पद है, लेकिन कई महत्वपूर्ण अध्ययनों ने सुझाव दिया है कि यह एक चिकित्सीय लाभ है। NIH पोषित HEMO परीक्षण ने उत्तरजीविता और डायलिसिस के लिए कम प्रवाह या उच्च प्रवाह झिल्ली के साथ यादृच्छिक रोगियों में अस्पताल की भर्ती की तुलना की। यद्यपि प्राथमिक परिणाम (सभी के कारण मृत्यु), उच्च प्रवाह झिल्ली का उपयोग करते हुए यादृच्छिक समूह में महत्वपूर्ण सांख्यिकीय में नहीं पहुंच पाएं, कई माध्यमिक परिणाम उच्च-प्रवाह में बेहतर थे। [17][18] . हाल के कोच्रान विश्लेषण में यह निष्कर्ष निकाला गया है कि परिणामों में झिल्ली लाभ के विकल्प पर अभी तक प्रदर्शन नहीं किया गया है। [19] . यादृच्छिक परीक्षण से एक यूरोप सहयोगी, MPO (मेमब्रेंस पर्मीएबिलिटिज परिणाम) के एक अध्ययन,[20] में मरीजों में मृत्यु शुरूआती अपोहक से था जिसमें उच्च प्रवाह या न्यून प्रवाह झिल्ली का इस्तेमाल किया गया था, जिन्होंने उच्च प्रवाह झिल्ली का इस्तेमाल उत्तरजीविता में सुधार लाने को महत्वहीन पाया गया और न्यून सेरम एल्बुमिन स्तर या मधुमेह रोगियों में उत्तरजीविता लाभ पाया गया।
झिल्ली प्रवाह और बीटा-2-माइक्रोग्लोब्युलिन एमाइलॉयडोसिस[संपादित करें]
उच्च-प्रवाह डायलिसिस झिल्ली और/या आंतरायिक ऑनलाइन हेमोडायफिल्ट्रेशन (IHDF) भी बीटा-2-माइक्रोग्लोब्युलिन की जटिलताओं को कम करने में लाभदायक हो सकता है। क्योंकि बीटा-2-माइक्रोग्लोब्युलिन एक बड़ा अणु है, जिसका आणविक भार करीब 11,600 डाल्टन है, यह कम प्रवाह वाले डायलिसिस झिल्ली के माध्यम से पार नहीं होता है। बीटा-2-एम को उच्च प्रवाह डायलिसिस से हटाया जाता है, लेकिन इसे IHDF द्वारा और अधिक कुशलता से हटाया जाता है। कई वर्षों (आमतौर पर कम से कम 5-7) के बाद, हेमोडायलिसिस वाले रोगियों में बीटा-2-एम जमाव जटिलताओं का विकास शुरू हो जाता है, जिसमें शामिल है कार्पल टनल सिंड्रोम, मज्जा अल्सर और जोड़ों और अन्य ऊतकों में इस ऐमिलॉइड का संचय. बीटा-2-एम ऐमिलॉइडोसिस बहुत गंभीर जटिलताओं को पैदा कर सकता है, जैसे कि स्पोंडिलोआर्थ्रोपैथी और यह अक्सर कंधे के जोड़ की समस्याओं से संबद्ध रहा है। यूरोप और जापान के अवलोकन अध्ययन ने सुझाव दिया है कि डायलिसिस मोड में उच्च-प्रवाह झिल्ली का प्रयोग, या IHDF का प्रयोग कम प्रवाह वाले नियमित डायलिसिस की तुलना में बीटा-2-एम जटिलताओं को कम करता है। [21][22][23][24][25]
अपोहक आकार और क्षमता[संपादित करें]
अपोहक कई विभिन्न आकारों में आते हैं। बड़े झिल्ली क्षेत्र (ए) वाला एक बड़ा अपोहक आमतौर पर, एक छोटे अपोहक की तुलना में अधिक विलेय को निकालता है, विशेष रूप से उच्च रक्त प्रवाह दरों पर. सम्बंधित विलेय के लिए, यह झिल्ली पारगम्यता गुणांक K0 पर निर्भर करता है। इसलिए अपोहक क्षमता को आम तौर पर K0A के रूप में व्यक्त किया जाता है - पारगम्यता गुणांक और क्षेत्र के उत्पाद के रूप में. अधिकांश अपोहक का झिल्ली क्षेत्र 0.8 से लेकर 2.2 वर्ग मीटर होता है और K0A का मूल्य अक्सर 500 से 1500 mL/min होता है। mL/min में व्यक्त K0A को बहुत ही उच्च रक्त और अपोहित प्रवाह दरों पर अपोहक के अधिकतम निकासी के रूप में माना जा सकता है।
अपोहक का पुन: उपयोग[संपादित करें]
अपोहक को या तो हर इलाज के बाद खारिज किया जा सकता है या पुनः इस्तेमाल किया जा सकता है। पुन: उपयोग के लिए एक उच्च स्तरीय कीटाणुशोधन की व्यापक प्रक्रिया की आवश्यकता होती है। दुबारा इस्तेमाल वाले अपोहक को मरीजों के बीच साझा नहीं किया जाता है। इस बारे में प्रारंभिक विवाद था कि क्या अपोहक को पुनः प्रयोग करने से मरीज के परिणाम खराब होते है। आज सर्वसम्मति यह है कि अपोहक का पुन: उपयोग अगर ध्यान से और सही तरीके से किया जाए तो उसका परिणाम वैसा ही होता है जैसा कि अपोहक के एकल उपयोग का होता है[26].
हेमोडायलिसिस रोगी के लिए नर्सिंग देखभाल[संपादित करें]
कनाडाई नेफ्रोलॉजी और तकनीकी संघ (CANNT) द्वारा विकसित नर्सिंग अभ्यास की सिफारिशों से अनुकूलित, सबसे बेहतरीन उपलब्ध साक्ष्यों और निदान अभ्यास निर्देश-पुस्तिका के आधार पर, एक नेफ्रोलॉजी नर्स को निम्न प्रदर्शित करना चाहिए[27]:
हेमोडायलिसिस संवहनी अभिगम: प्रत्येक डायलिसिस से पहले या बाद में नालव्रण/ग्राफ्ट और बांह का आकलन: अभिगम प्रवाह, जटिलताएं केंद्रीय शिरापरक कैथेटर की जटिलता का आकलन: टिप अवस्थापन, निकासी स्थान, जटिलताएं किसी भी चिंता के बारे में उचित स्वास्थ्य देखभाल प्रदाता को सूचित करें। रोगी को नालप्रवण/ग्राफ्ट और निकास साइट की उचित सफाई के बारे में रोगी को शिक्षित करें, संक्रमण और जटिलता के लक्षण की जानकारी दें।
हेमोडायलिसिस पर्याप्तता: अपर्याप्त डायलिसिस के संकेत और लक्षण के लिए रोगी का सतत मूल्यांकन करना। अपर्याप्त डायलिसिस के संभव कारणों का मूल्यांकन. पर्याप्त डायलिसिस प्राप्त करने के महत्व को रोगी को बताना.
हेमोडायलिसिस उपचार और जटिलताएं: हेमोडायलिसिस से पहले, के दौरान और बाद में जटिलताओं के बारे में सिर से लेकर पैर की अंगुली तक शारीरिक मूल्यांकन और सुरक्षा का आकलन करना। सबसे अद्यतन प्रयोगशाला परिणामों की समीक्षा के बाद डायलिसिस पर्चे की पुष्टि करना और प्रदान करना। रोगी की किसी भी चिंता का निवारण करना और शिक्षण अंतराल को देखते हुए रोगी को सिखाना.
दवा प्रबंधन और संक्रमण नियंत्रण अभ्यास: दवा के नियम को विकसित करने के लिए मरीज के साथ सहयोग करें। यूनिट प्रोटोकॉल के अनुसार संक्रमण नियंत्रण दिशानिर्देशों का पालन करें।
इन्हें भी देखें[संपादित करें]
- डायलिसिस
- डायलिसिस असंतुलन सिंड्रोम
- घरेलू हेमोडायलिसिस
- पेरिटोनिअल डायलिसिस
- हेमोफिल्ट्रेशन
- बही-दैहिक उपचार
- वृक्क प्रतिस्थापन चिकित्सा
- हेमोडायलिसिस का कदम दर कदम विवरण
सन्दर्भ[संपादित करें]
- ↑ राष्ट्रीय गुर्दा रोग और मूत्र रोग सूचना क्लीयरिंगहाउस मार्गदर्शन गुर्दा विफलता: उपचार का चयन जो आपके लिए सही है Archived 2010-09-16 at the वेबैक मशीन
- ↑ ग्राहम टी. द बकेरियन लेक्चर: ऑन ओसमोटिक फ़ोर्स . लंदन में रॉयल सोसाइटी का दार्शनिक विवरण. 1854; 144:177-228.
- ↑ आबेल, जे.जे, राउंट्री, एलजी और टर्नर, बी.बी. डायलिसिस के माध्यम से रक्त से विसरण योग्य पदार्थों को हटाना Archived 2014-06-28 at the वेबैक मशीन. Tn. असो. ऍम. मानसिक., 28:51, 1913.
- ↑ "जोर्ज हास (1886-1971): भूला हुआ हेमोडायलिसिस पायनियर (पीडीएफ)" (PDF). मूल (PDF) से 2 दिसंबर 2007 को पुरालेखित. अभिगमन तिथि 14 जनवरी 2011.
- ↑ कोल्फ, डब्लूजे और बर्क, एचटीजे. कृत्रिम गुर्दे, बड़े क्षेत्र के साथ अपोहक Archived 2008-05-07 at the वेबैक मशीन . जीएनीस्क. पीआईडी. 21:1944.
- ↑ "लुंड विश्वविद्यालय वेबसाइट: निल्स अल्वाल". मूल से 1 दिसंबर 2008 को पुरालेखित. अभिगमन तिथि 14 जनवरी 2011.
- ↑ शेल्दन एस. हेमोडायलिसिस का विकास, अभिगम से मशीन तक, (एक संगोष्ठी में प्रस्तुति के दौरान दिया गया: डायलिसिस में उत्कृष्टता: नेफ्रोलोजी में अद्यतन, कराची, पाकिस्तान. अक्टूबर, 2002, जैसा HDCN पर संग्रहित Archived 2011-07-11 at the वेबैक मशीन
- ↑ "डायलिसिस को NIDDK योगदान". मूल से 13 जनवरी 2009 को पुरालेखित. अभिगमन तिथि 14 जनवरी 2011.
- ↑ जेलस्ट्रांड सीएम. डायलिसिस का इतिहास, पुरुष और विचार. नॉर्डिक नेफ्रोलोजी डेज़ संगोष्ठी, लुंड, 1997, जैसा HDCN पर संग्रहीत. Archived 2011-07-03 at the वेबैक मशीन
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ "इफेक्ट्स ऑफ़ शोर्ट डेली कन्वेंशनल हेमोडायलिसिस ऑन लेफ्ट वेंट्रीक्युलर हाइपरट्रोफी एंड इन्फ्लामेट्री मार्कर्स: ए प्रोस्पेक्टिव कंट्रोल्ड स्टडी". मूल से 2 जनवरी 2008 को पुरालेखित. अभिगमन तिथि 14 जनवरी 2011.
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ कालेनबाख जेइन: डायलिसिस कर्मियों और नर्सों के लिए हेमोडायलिसिस की समीक्षा एड 7. सेंट लुइस, मिसूरी: एल्सेविएर मोस्बी, 2005.
- ↑ "नालव्रण प्रथम पहल". मूल से 30 दिसंबर 2010 को पुरालेखित. अभिगमन तिथि 14 जनवरी 2011.
- ↑ ओटावा अस्पताल (तो). गाइड: जीर्ण गुर्दे की बीमारी के लिए उपचार विकल्प. ओटावा, ओंटारियो: ओटावा अस्पताल रिवरसाइड कैम्पस, 2008
- ↑ अ आ दौगिर्दास, ब्लैक पीजी, "डायलिसिस की पुस्तिका". एड 4. फिलाडेल्फिया, पीए: लिपिनकोट विलियम्स और विल्किंस, एक वोल्टर क्लुवर व्यापार, 2007.
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ KDOQI हेमोडायलिसिस सटीकता के लिए नैदानिक अभ्यास मार्गनिर्देशिका, 2006 अद्यतन. Archived 2007-06-30 at the वेबैक मशीन5 सीपीआर. Archived 2007-06-30 at the वेबैक मशीन
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ (वीर गडरिया) पाल बघेल धनगर
- ↑ KDOQI हेमोडायलिसिस सटीकता के लिए नैदानिक अभ्यास मार्गनिर्देशिका, 2006 अद्यतन. Archived 2007-06-30 at the वेबैक मशीन 5 सीपीआर.
- ↑ मूत्ररोग नर्स और तकनीशियनों का कनाडाई संघ. (2008). मूत्ररोग नर्स और तकनीशियनों का कनाडाई संघ और नेफ्रोलोजी नर्सिंग मानक और अभ्यास की सिफारिशें. http://www.cannt.ca/en//files/CANNT_Nursing_Standards_2008.pdf Archived 2010-03-31 at the वेबैक मशीन से लिया गया.
बाहरी कड़ियाँ[संपादित करें]
| Hemodialysis से संबंधित मीडिया विकिमीडिया कॉमंस पर उपलब्ध है। |
- आपके गुर्दे और कैसे वे काम करते हैं - (अमेरिका), नेशनल इंस्टीट्यूट ऑफ डायबिटीज़ एंड डाईजेस्टिव एंड किडनी डीजीस (NIDDK) NIH.
- गुर्दे की विफलता के लिए उपचार के तरीके - (अमेरिका), नेशनल इंस्टीट्यूट ऑफ डायबिटीज़ एंड डाईजेस्टिव एंड किडनी डीजीस (NIDDK), NIH.
- गुर्दे की विफलता के लिए उपचार के तरीके: हेमोडायलिसिस - (अमेरिकी) नेशनल किडनी और युरोलोजिकल डीजीस इन्फोर्मेशन क्लिअरिंगहाउस, NIH.
- डायलिसिस मरीजों द्वारा डायलिसिस रोगियों के लिए ऑनलाइन समुदाय
- डायलिसिस क्या है? - किडनी फाउंडेशन ऑफ़ कनाडा
- यूरोपीय गुर्दे के मरीजों का संघ (CEAPIR)
- ARCH परियोजना - हेमोडाइनेमिक परिवर्तन की नक़ल करने के लिए एक मॉडल का विकास करने के लिए यूरोपीय अनुसंधान परियोजना जिसे AVF सर्जरी द्वारा और दीर्घकालिक अनुकूलन द्वारा किया गया।
